NộI Dung
- Lý do Cấy ghép Tế bào Gốc
- Các loại cấy ghép tế bào gốc
- Quy trình lựa chọn người nhận tài trợ
- Trước thủ tục
- Quy trình cấy ghép
- Sau thủ tục
- Hỗ trợ và Đối phó
Trong quá trình điều trị ung thư, tủy xương bị tổn thương, do chính bệnh ung thư hoặc do hóa trị hoặc xạ trị. Liệu pháp tế bào gốc là một cách để bổ sung các tế bào gốc khỏe mạnh cho tủy xương.
Tế bào gốc là gì?
Để hiểu đầy đủ về cách cấy ghép tế bào gốc, người ta phải biết một số giải phẫu cơ bản liên quan đến tế bào máu. Có một số loại tế bào máu; tế bào gốc là những tế bào đang trong giai đoạn phát triển bắt đầu, được tìm thấy chủ yếu trong tủy xương và ở mức độ thấp hơn, trong máu.
Tất cả các tế bào gốc đều bắt đầu giai đoạn sống của chúng giống nhau, sau đó chúng trưởng thành thành các loại tế bào máu khác nhau. Những tế bào non, chưa trưởng thành (tế bào gốc) này còn được gọi là tế bào gốc tạo máu (tạo máu).
Trong tủy xương (trung tâm xốp của một số xương) các tế bào gốc phân chia và hình thành các tế bào mới cho cơ thể. Trong quá trình trưởng thành của tế bào máu, các tế bào cuối cùng sẽ hình thành các tế bào máu trắng hoặc hồng cầu.
Các tế bào trưởng thành đi vào máu để thực hiện chức năng mà chúng phải thực hiện trong cơ thể, nhưng một số lượng nhỏ tế bào gốc chưa trưởng thành (gọi là tế bào gốc ngoại vi) cũng được giải phóng vào máu.
Lý do Cấy ghép Tế bào Gốc
Việc cấy ghép tế bào gốc có thể được thực hiện vì những lý do khác nhau, bao gồm:
- Để thay thế tủy xương bị hư hỏng bằng các tế bào gốc mới
- Bổ sung tế bào gốc khỏe mạnh cho cơ thể sau khi điều trị ung thư
- Cung cấp tế bào gốc mới (tự chúng có thể tiêu diệt tế bào ung thư)
Ghép tủy xương (liệu pháp tế bào gốc) có thể giúp điều trị nhiều tình trạng khác nhau bao gồm:
- Thiếu máu không tái tạo: Không phát triển tủy xương dẫn đến thiếu hụt tất cả các loại tế bào máu
- Bệnh bạch cầu
- Hodgkin's và không Hodgkin's Lymphoma
- Hội chứng suy tủy xương: Một căn bệnh hiếm gặp liên quan đến việc không thể tạo đủ tế bào máu
- Thiếu hụt miễn dịch
- Bệnh đa u tủy: Một loại ung thư máu
- U nguyên bào thần kinh: Một loại ung thư thần kinh
Ai Không Phải Ứng Viên Tốt Cho Cấy Ghép Tế Bào Gốc?
Hiệp hội Ung thư Hoa Kỳ báo cáo rằng những người được điều trị tốt có kết quả tốt hơn, tiêu chí bao gồm những người:
- Trẻ hơn
- KHÔNG có nhiều lần điều trị trước đây
- Đang ở giai đoạn đầu của bệnh
“Một số trung tâm cấy ghép thiết lập giới hạn độ tuổi. Ví dụ, họ có thể không cho phép cấy ghép [người hiến tặng] đồng gen thường xuyên cho những người trên 50 tuổi hoặc cấy ghép [tự thân] cho những người trên 65 tuổi, ”Hiệp hội Ung thư Hoa Kỳ cho biết.
Các yếu tố khác có thể khiến một người không đủ điều kiện cấy ghép bao gồm tình trạng sức khỏe nghiêm trọng (chẳng hạn như các vấn đề về tim, phổi, gan hoặc thận).
Nhóm chăm sóc sức khỏe sẽ đưa ra quyết định cuối cùng về việc ai là ứng cử viên tốt cho việc cấy ghép tế bào gốc và ai là không.
Quá trình đánh giá có thể mất một vài ngày và có thể bao gồm các bài kiểm tra và đánh giá khác nhau, bao gồm:
- Tiền sử bệnh
- Khám sức khỏe
- Xét nghiệm máu
- X quang ngực
- Chụp CT
- Các xét nghiệm để đánh giá chức năng tim và phổi (cũng như gan)
- Sinh thiết tủy xương (loại bỏ một mảnh tủy xương rất nhỏ để kiểm tra tình trạng / khả năng hoạt động của nó)
- Đánh giá tâm lý
- Các bài kiểm tra hoặc đánh giá khác
Các loại cấy ghép tế bào gốc
Chủ yếu có hai loại quy trình cấy ghép tế bào gốc khác nhau.
Cấy ghép tế bào gốc tự thân liên quan đến việc sử dụng tế bào gốc của chính một người được lấy từ máu sau đó được cung cấp lại sau khi điều trị ung thư.
Cấy ghép tế bào gốc dị sinh bao gồm việc thu hoạch tế bào gốc từ người hiến tặng, sau đó đưa tế bào cho người nhận thông qua truyền tĩnh mạch. Người hiến tặng có thể là một thành viên trong gia đình hoặc một người không có liên quan từ các tổ chức tài trợ như Chương trình Người hiến tủy Quốc gia.
Loại phụ
Loại phụ cụ thể của liệu pháp tế bào gốc phụ thuộc vào nơi tế bào được thu hoạch.
- Tủy xương: Ghép tủy xương (BMT)
- Máu: Ghép tế bào gốc máu ngoại vi (PBSCT)
- Máu dây: Cấy máu dây rốn
Lưu ý: Tên gọi khác của ghép tế bào gốc là ghép tế bào gốc tạo máu (HSCT).
Quy trình lựa chọn người nhận tài trợ
Một quy trình cấy ghép tế bào gốc thành công cung cấp một người có tủy xương khỏe mạnh. Khi một người hiến tặng được tham gia (một quy trình dị sinh), một hệ thống miễn dịch mới sẽ được cung cấp. Tế bào gốc của người hiến tặng có thể cung cấp cho người nhận sự bảo vệ chống lại chất quét cơ bản.
Kết hợp người hiến tặng tốt nhất với bệnh nhân đang được thực hiện thủ tục cấy ghép tế bào gốc là mục tiêu của việc điều trị thành công cho những người được cấy ghép dị nguyên. Để tìm được người hiến tặng tốt nhất (và an toàn nhất), phải có sự phù hợp về kháng nguyên của tế bào.
Kháng nguyên là gì?
Tế bào của con người có cái được gọi là kháng nguyên bề mặt có chức năng nhận biết và tiêu diệt “kẻ xâm lược”, chẳng hạn như vi rút, vi khuẩn hoặc thậm chí tế bào ung thư. Những kháng nguyên này được gọi là HLS, một từ viết tắt của kháng nguyên bạch cầu ở người (bạch cầu). Các tế bào bạch cầu (bạch cầu) là những tế bào có nhiệm vụ bảo vệ cơ thể chống lại nhiễm trùng và các bệnh khác như ung thư.
Có bốn bộ kháng nguyên đã được xác định một cách khoa học. Khi một người hiến tặng được khớp, tốt nhất là tất cả bốn vị trí kháng nguyên HLA khớp với nhau.
Các loại nhà tài trợ
Có hai loại người tặng: những người trong gia đình và những người không liên quan đến người nhận.
Các nhà tài trợ gia đình
Ban đầu, chỉ các thành viên trong gia đình (anh chị em ruột) với 6 người giống hệt nhauthứ tự nhiễm sắc thể đã được xác định là người hiến tặng đủ điều kiện để cấy ghép tế bào gốc. Trường hợp này thể hiện sự trùng khớp giống hệt nhau của các kháng nguyên HLA.
Tuy nhiên, ngày nay, trong một số trường hợp, cha mẹ hoặc con cái cũng có thể được kết hợp làm người hiến tặng. Phải xét nghiệm máu để đánh giá xem người nhà trực tiếp có trùng khớp hay không.
Các nhà tài trợ không liên quan
Các nhà tài trợ không liên quan có thể được xem xét. Điều này được thực hiện bằng cách sử dụng một hệ thống máy tính thông qua Chương trình Người hiến tủy Quốc gia (NMDP), một tổ chức do Viện Y tế Quốc gia (NIH) tài trợ. Trung tâm cấy ghép thực hiện thủ tục sẽ giám sát việc tìm kiếm.
Một cơ quan đăng ký tất cả những người hiến tặng NMDP tiềm năng có thể cung cấp miễn phí thông tin quan trọng về số lượng người hiến tặng tiềm năng có sẵn cho một người cần cấy ghép tế bào gốc. Điều này có thể giúp giảm bớt một số căng thẳng liên quan đến việc không biết liệu hoặc khi nào có nhà tài trợ.
Trước thủ tục
Để chuẩn bị cho quy trình cấy ghép tế bào gốc, nhiều trung tâm cấy ghép cung cấp nhân viên hỗ trợ để giải đáp các thắc mắc và giúp bệnh nhân trong giai đoạn trước khi thực hiện. Điều này có thể liên quan đến một số xét nghiệm và phương pháp điều trị (chẳng hạn như điều trị nhiễm trùng) để giúp giảm nguy cơ biến chứng và cải thiện kết quả của thủ thuật.
Biết những gì sẽ xảy ra trong và sau thủ thuật có thể giúp giảm căng thẳng về cảm xúc. Giảm căng thẳng không chỉ có lợi cho sức khỏe tổng thể và sức khỏe mà còn có thể giúp cải thiện kết quả.
Những người được lên lịch điều trị bằng tế bào gốc có thể mong đợi các can thiệp trước thủ tục, có thể bao gồm:
- Khám nha khoa (để kiểm tra bất kỳ dấu hiệu nhiễm trùng nào)
- Thay đổi chế độ ăn uống: Một chế độ ăn kiêng đặc biệt có thể được đề xuất trước khi làm thủ thuật để giúp đáp ứng nhu cầu dinh dưỡng (chẳng hạn như giảm cân hoặc tăng cân) trên cơ sở cá nhân.
- Khám sức khỏe để chẩn đoán và điều trị bất kỳ bệnh nhiễm trùng nào
- Lập kế hoạch sinh sản liên quan đến ngân hàng tinh trùng hoặc thu hoạch trứng trước khi điều trị, vì hóa trị và xạ trị có thể gây vô sinh.
- Các bài kiểm tra khác để thiết lập chức năng bình thường của cơ quan và có được đường cơ sở tổng thể về tình trạng sức khỏe của một người để so sánh và đánh giá bất kỳ thay đổi nào xảy ra sau thủ thuật.
Các câu hỏi để hỏi
Trước khi làm thủ thuật, điều quan trọng là phải đặt câu hỏi. Nhận câu trả lời cho nhiều câu hỏi mà người ta đặt ra trước khi làm thủ thuật sẽ mang lại kết quả tốt hơn bằng cách giảm căng thẳng liên quan đến nỗi sợ hãi về điều không biết.
Các câu hỏi để hỏi nhà cung cấp dịch vụ chăm sóc sức khỏe có thể bao gồm:
- Quy trình cấy ghép nào là tốt nhất cho tôi và tại sao?
- Mục tiêu chung của quy trình cấy ghép tế bào gốc là gì?
- Tỷ lệ thành công chung của các ca cấy ghép được thực hiện tại trung tâm cụ thể là bao nhiêu?
- Có bao nhiêu ca cấy ghép tế bào gốc được hoàn thành mỗi năm (bởi nhà cung cấp dịch vụ chăm sóc sức khỏe và trung tâm cấy ghép)?
- Có bất kỳ thử nghiệm nghiên cứu lâm sàng nào hiện tại mà tôi nên điều tra không?
- Có những lựa chọn điều trị nào khác?
- Có bao nhiêu nhà tài trợ trong hệ thống là một trận đấu tốt?
- Những rủi ro là gì?
- Loại biến chứng nào thường gặp sau khi điều trị bằng tế bào gốc?
- Có nghiên cứu lâm sàng nào cho thấy việc cấy ghép có tỷ lệ thành công cao đối với tình trạng cụ thể của tôi không?
- Chi phí là bao nhiêu?
- Chi phí có được bảo hiểm của tôi chi trả không?
- Tôi sẽ yêu cầu loại điều trị trước nào?
- Có bất kỳ hạn chế hoạt động nào sau thủ tục không?
- Khi nào tôi có thể trở lại làm việc?
- Kế hoạch dự phòng là gì nếu điều trị không thành công?
Quy trình cấy ghép
Các bước cụ thể trong quy trình trị liệu bằng tế bào gốc phụ thuộc vào nhiều yếu tố, chẳng hạn như:
- Loại liệu pháp tế bào gốc (BMT, PBSCT, hoặc cấy ghép máu dây rốn)
- Cho dù thủ tục liên quan đến một người hiến tặng, hay nó là một thủ tục tự thân
- Loại ung thư đang được điều trị
Thường có hai giai đoạn liên quan đến quy trình cấy ghép tế bào gốc.
Điều trị điều hòa (hóa trị hoặc xạ trị) được sử dụng để tiêu diệt các tế bào ung thư và tạo khoảng trống trong tủy xương cho các tế bào gốc mới. Điều trị bằng điều hòa cũng giúp ức chế hệ thống miễn dịch để giảm nguy cơ biến chứng do từ chối các tế bào hiến tặng mới.
Thu hoạch bao gồm việc thu thập các tế bào gốc mới từ người nhận để cấy ghép tự thân hoặc từ người hiến tặng trong các quy trình cấy ghép toàn thể. Điều này có thể liên quan đến việc thu thập máu, hút tủy xương (để lấy tủy xương sau khi gây mê để làm tê khu vực này) hoặc thu thập tế bào từ dây rốn.
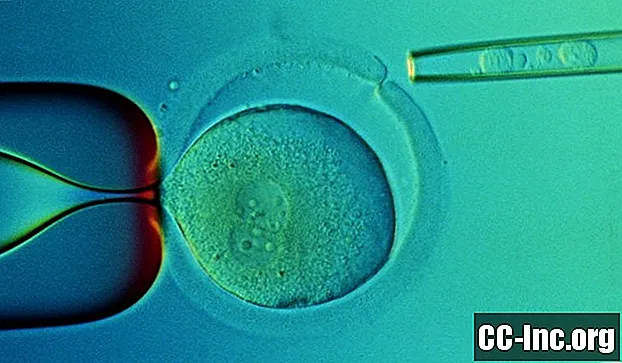
Thu hoạch tế bào gốc máu bao gồm một cây kim được đặt trong tĩnh mạch của người hiến tặng. Máu đi vào máy loại bỏ các tế bào bạch cầu; phần còn lại của máu được thay thế trở lại vào dòng máu của người hiến tặng. Việc thu hoạch có thể xảy ra cùng ngày với quá trình cấy ghép nếu tế bào gốc đến từ người hiến tặng.
Trong quá trình cấy ghép tế bào gốc tự thân, các tế bào được thu thập và sau đó được lưu trữ cho đến khi hoàn tất quá trình điều trị.
Lưu ý rằng cơ thể có thể thay thế tủy xương bị mất trong quá trình cấy ghép trong khoảng hai tuần.
Nhận Cấy ghép Tế bào Gốc
Trong quá trình phẫu thuật, các tế bào gốc mới được truyền vào cơ thể qua đường truyền tĩnh mạch trung tâm. Bản thân thủ tục này không gây đau đớn. Tế bào gốc máu (hoặc tế bào gốc tủy xương) trước đây được đông lạnh và sau đó rã đông, có chất bảo quản để bảo vệ tế bào.
Trước khi làm thủ thuật, thuốc được đưa ra để giảm nguy cơ tác dụng phụ. Chất lỏng IV cũng được cung cấp để hydrat hóa và giúp loại bỏ chất bảo quản.
Các tế bào gốc được cấy ghép sẽ di chuyển đến tủy xương của bệnh nhân và bắt đầu tạo ra các tế bào máu mới. Người nhận cấy ghép vẫn tỉnh táo trong toàn bộ quy trình và thường có thể về nhà sau khi hoàn tất.
Khi thực hiện cấy ghép tế bào gốc, có thể sử dụng liều hóa trị cao hơn để mang lại đặc tính tiêu diệt ung thư hiệu quả hơn.
Các biến chứng
Các biến chứng từ việc cấy ghép tế bào gốc có thể là do điều trị ung thư (hóa trị) liều cao hoặc chúng cũng có thể là do chính quá trình cấy ghép liên quan đến việc cơ thể cố gắng từ chối các tế bào gốc của người hiến tặng.
Các biến chứng có thể bao gồm các triệu chứng nhẹ như mệt mỏi và suy nhược, các triệu chứng giống cúm như buồn nôn, tiêu chảy hoặc thay đổi nhận thức về vị giác, các biến chứng nghiêm trọng hoặc thậm chí tử vong. Do đó, điều quan trọng là phải cân nhắc tất cả các lựa chọn trước khi thực hiện thủ thuật.
Đặt câu hỏi và cân nhắc những ưu và nhược điểm của điều trị là quan trọng. Cũng có thể là khôn ngoan khi có ý kiến thứ hai, để chắc chắn rằng cấy ghép tế bào gốc là lựa chọn điều trị tốt nhất.
Một số công ty bảo hiểm sẽ trả tiền cho ý kiến thứ hai khi nói đến điều trị ung thư (chẳng hạn như cấy ghép tế bào gốc).
GvHD là gì?
Một biến chứng phổ biến từ liệu pháp tế bào gốc được gọi là bệnh ghép vật chủ (hay GvHD). Điều này xảy ra khi các tế bào gốc của người cho cuối cùng tấn công các tế bào máu của người nhận (xác định chúng là những kẻ xâm lược nước ngoài). Tỷ lệ những người trải nghiệm GvHD có thể cao tới 70%.
Các triệu chứng của GvHD có thể từ nhẹ đến nặng và trong những trường hợp nghiêm trọng, chúng có thể đe dọa tính mạng.
Các triệu chứng nhẹ có thể bao gồm:
- Phát ban và ngứa da
- Buồn nôn, nôn mửa, tiêu chảy
- Đau quặn bụng
- Rụng tóc
Các triệu chứng nghiêm trọng có thể bao gồm tổn thương gan (biểu hiện bằng vàng da) và tổn thương các cơ quan (như phổi hoặc thực quản).
Các triệu chứng đe dọa tính mạng bao gồm nhiễm trùng huyết, một loại nhiễm trùng nặng trong máu. Nó thường là nguyên nhân khi tử vong xảy ra sau một thủ tục cấy ghép tế bào gốc.
Điều quan trọng cần lưu ý là trong nhiều trường hợp, GvHD trở thành một điều kiện lâu dài. Trên thực tế, theo Kiadis Pharma, (một công ty dược phẩm sinh học tổng hợp tham gia vào các thử nghiệm nghiên cứu lâm sàng về liệu pháp điều trị ung thư máu giai đoạn cuối) ở Amsterdam, Hà Lan, “Bệnh ghép so với vật chủ (GvHD) có thể dẫn đến suy giảm chất lượng vĩnh viễn. của cuộc sống, và trong nhiều trường hợp, thậm chí cho đến chết. Bệnh nhân bị GvHD thường yêu cầu điều trị ức chế miễn dịch kéo dài, điều này làm tăng nguy cơ nhiễm trùng, tổn thương cơ quan, khối u ác tính thứ phát [ung thư] và các biến chứng khác liên quan đến các loại thuốc này. "
Nguy cơ mắc bệnh GvHD cao hơn nhiều khi người hiến tặng không được kết hợp đúng cách hoặc ở một người đã được điều trị ung thư trên diện rộng (như hóa trị hoặc xạ trị) trước khi thực hiện thủ thuật cấy ghép.
Phòng ngừa rủi ro
Có những loại thuốc có thể giảm thiểu nguy cơ một người mắc bệnh GvHD. Bao gồm các:
- Thuốc kháng khuẩn
- Thuốc kháng vi rút
- Steroid
- Thuốc ức chế hệ thống miễn dịch (chẳng hạn như cyclosporine)
Các biến chứng khác
Các biến chứng khác có thể xảy ra sau quy trình cấy ghép tế bào gốc bao gồm:
- Tế bào gốc (ghép) thất bại
- Tổn thương cơ quan
- Nhiễm trùng
- Đục thủy tinh thể
- Khô khan
- Ung thư mới
Sau thủ tục
Khi các tế bào gốc mới có trong cơ thể, chúng bắt đầu di chuyển đến tủy xương, tạo ra các tế bào máu mới, khỏe mạnh. Quá trình này được gọi là quá trình kết hợp. Theo Mayo Clinic, quá trình bổ sung - quá trình đưa số lượng tế bào máu trở lại bình thường - thường mất vài tuần sau quy trình cấy ghép tế bào gốc, nhưng đôi khi có thể lâu hơn.
Sau thủ thuật, các cuộc hẹn tái khám là rất quan trọng để kiểm tra mức công thức máu và xem liệu các tế bào máu mới có tăng sinh như mong đợi hay không. Nhà cung cấp dịch vụ chăm sóc sức khỏe cũng sẽ muốn theo dõi tình trạng tổng thể của người nhận cấy ghép.
Các triệu chứng nhẹ như tiêu chảy và buồn nôn có thể xảy ra, nhà cung cấp dịch vụ chăm sóc sức khỏe có thể kê đơn thuốc để giúp giảm các triệu chứng này.
Cần có sự giám sát y tế chặt chẽ sau khi cấy ghép tế bào gốc để tầm soát các biến chứng nghiêm trọng như nhiễm trùng hoặc các dấu hiệu của GvHD. Người nhận ghép tạng nên ở gần bệnh viện địa phương trong vài tuần và thường xuyên đến thăm nhà cung cấp dịch vụ chăm sóc sức khỏe theo hướng dẫn trong kế hoạch xuất viện.
Lưu ý: Nhiều người ghép tạng yêu cầu truyền máu trong khi chờ tủy xương bắt đầu tự tạo ra đủ tế bào mới.
Hãy nhớ rằng những người được cấy ghép tế bào gốc có nguy cơ bị nhiễm trùng cao hơn trong vài tháng (và lên đến hàng năm) sau thủ thuật. Theo dõi và báo cáo bất kỳ dấu hiệu nhiễm trùng nào bao gồm:
- Sốt và ớn lạnh
- Buồn nôn, nôn mửa và tiêu chảy
- Nhịp thở và mạch nhanh
- Nhiệt độ cao (đặc biệt nếu sau đó là nhiệt độ cơ thể quá thấp là dấu hiệu của nhiễm trùng huyết)
- Đi tiểu ít
Tiên lượng
Tin tốt về việc cấy ghép tủy xương là nó được cho là đã nâng tỷ lệ sống sót sau ung thư từ rất thấp (gần bằng 0) lên tới 85% theo Liên minh Chăm sóc Ung thư Seattle.
Hỗ trợ và Đối phó
Thực hiện bất kỳ loại hình cấy ghép nào, kể cả cấy ghép tế bào gốc, có thể là một trải nghiệm căng thẳng về mặt cảm xúc. Có thời gian nằm viện lâu, các triệu chứng nghiêm trọng và nguy cơ cao bị biến chứng lâu dài (nhiều trường hợp tiếp tục trong nhiều năm sau thủ thuật).
Giữ liên lạc với những người khác đã trải qua các thủ tục cấy ghép, chẳng hạn như thông qua các nhóm hỗ trợ địa phương, có thể giúp một người đối phó với những tổn thương về cảm xúc mà việc thực hiện một quy trình nghiêm trọng như vậy có thể có. Có thể tìm thấy các nhóm hỗ trợ thông qua bệnh viện địa phương của bạn, thông qua trung tâm cấy ghép hoặc trực tuyến.
- Chia sẻ
- Lật
- Bản văn