NộI Dung
- Ung thư vú di truyền
- Đột biến gen không phải BRCA
- Kiểm tra di truyền và ung thư vú
- Hỗ trợ ung thư vú di truyền
Ngoài đột biến gen BRCA1 và BRCA2, một số đột biến trong số này bao gồm đột biến ở ATM, PALB2, PTEN, CDH1, CHEK2, TP53, STK11, PMS2, v.v. Hãy cùng xem xét tầm quan trọng của những đột biến không phải BRCA1 / BRCA2 này trong ung thư vú gia đình và một số đặc điểm của những đột biến này thường thấy hơn.
Ung thư vú di truyền
Hiện tại người ta cho rằng 5% đến 10% ung thư vú là do di truyền hoặc gia đình (mặc dù con số này có thể thay đổi khi chúng ta tìm hiểu thêm), nhưng không phải tất cả các loại ung thư này đều do đột biến BRCA.
Tối đa, 29% (và có thể ít hơn nhiều) bệnh ung thư vú di truyền có kết quả dương tính với đột biến gen BRCA1 hoặc BRCA2 và nhiều người đang theo đuổi xét nghiệm các biến đổi gen đã biết khác.
Vì khoa học đằng sau bệnh ung thư di truyền rất gây lo lắng, không nói đến sự khó hiểu và không đầy đủ, nên bắt đầu bằng cách nói về sinh học của đột biến gen và những thay đổi này trong DNA đóng vai trò như thế nào trong sự phát triển của ung thư.
Đột biến gen được thừa kế và có được
Khi nói về đột biến, điều quan trọng là phải phân biệt giữa đột biến gen được di truyền và mắc phải.
Các đột biến gen mắc phải hoặc soma đã nhận được rất nhiều sự chú ý trong những năm gần đây, vì những đột biến này gây ra những thay đổi thúc đẩy sự phát triển của ung thư. Các liệu pháp nhắm mục tiêu, các loại thuốc nhắm vào các con đường cụ thể liên quan đến những thay đổi này, đã cải thiện đáng kể việc điều trị một số bệnh ung thư như ung thư phổi.
Tuy nhiên, các đột biến mắc phải không xuất hiện ngay từ khi sinh ra, mà đúng hơn, được hình thành bất kỳ lúc nào sau khi sinh trong quá trình một tế bào trở thành tế bào ung thư. Những đột biến này chỉ ảnh hưởng đến một số tế bào trong cơ thể. Chúng không được di truyền từ cha mẹ, mà là "có được" khi DNA trong tế bào tiếp xúc với tác hại của môi trường hoặc kết quả của quá trình trao đổi chất bình thường của cơ thể.
Ngược lại, đột biến di truyền hay dòng mầm là những thay đổi di truyền mà mọi người được sinh ra và được truyền lại từ một hoặc cả hai cha mẹ. Những đột biến này ảnh hưởng đến tất cả các tế bào của cơ thể. Chính những đột biến di truyền này (và những thay đổi di truyền khác) có thể làm tăng khả năng một người phát triển ung thư, và nguyên nhân được gọi là ung thư vú di truyền hoặc gia đình.
Đột biến gen di truyền (dòng dõi) so với đột biến gen có được (xôma)Làm thế nào để đột biến gen di truyền làm tăng nguy cơ ung thư?
Nhiều người tự hỏi làm thế nào chính xác một gen bất thường hoặc sự kết hợp của các gen có thể dẫn đến ung thư vú, và một cuộc thảo luận ngắn gọn về sinh học sẽ hữu ích trong việc hiểu nhiều câu hỏi, chẳng hạn như tại sao không phải tất cả những người có những đột biến này đều phát triển ung thư.
DNA của chúng ta là một bản thiết kế hoặc mã được sử dụng để sản xuất protein. Khi bản đồ hoặc mã sai (chẳng hạn như "ký tự" trong một gen cụ thể), nó sẽ đưa ra các hướng sai để tổng hợp một protein. Khi đó, protein bất thường không thể thực hiện công việc bình thường của nó. Không phải tất cả các đột biến gen đều làm tăng nguy cơ ung thư và trên thực tế, hầu hết đều không. Các đột biến trong các gen chịu trách nhiệm cho sự phát triển và phân chia tế bào, hoặc "đột biến điều khiển" là nguyên nhân thúc đẩy sự phát triển của bệnh ung thư. Có hai loại gen chính, khi bị đột biến, có thể dẫn đến sự phát triển không kiểm soát được gọi là ung thư: gen sinh ung thư và gen ức chế khối u.
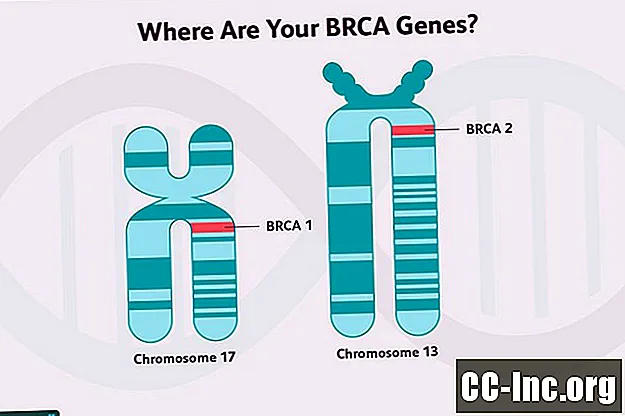
Một số gen liên quan đến nguy cơ ung thư vú cao hơn là gen ức chế khối u. Những gen này mã hóa cho các protein có chức năng sửa chữa tổn thương DNA trong tế bào (tổn thương do độc tố trong môi trường hoặc quá trình trao đổi chất bình thường trong tế bào), nhằm loại bỏ các tế bào không thể sửa chữa hoặc điều chỉnh sự phát triển theo những cách khác. Các gen BRCA1 và BRCA2 là các gen ức chế khối u.
Nhiều gen trong số này là gen lặn trên NST thường, có nghĩa là mỗi người thừa hưởng một bản sao gen từ bố và mẹ và cả hai bản sao phải bị đột biến để tăng nguy cơ ung thư. Nói một cách đơn giản, điều này có nghĩa là sự kết hợp của các yếu tố di truyền và môi trường (một đột biến mắc phải trong gen kia) cần phải tác động cùng nhau để dẫn đến phát triển ung thư. Thêm vào đó, thông thường, một số đột biến phải xảy ra để một tế bào trở thành tế bào ung thư.
Có nghĩa là có khuynh hướng di truyền đối với ung thưGene Penetrance
Không phải tất cả các đột biến gen hoặc thay đổi gen đều làm tăng nguy cơ ung thư vú ở cùng một mức độ, và đây là một khái niệm quan trọng đối với bất kỳ ai xem xét xét nghiệm di truyền, đặc biệt là nhiều người đã nghe nói về nguy cơ rất cao do đột biến BRCA gây ra. Sự thâm nhập gen được định nghĩa là tỷ lệ những người bị đột biến sẽ gặp phải tình trạng này (trong trường hợp này là phát triển ung thư vú).
Đối với một số đột biến, nguy cơ ung thư vú rất cao. Đối với những người khác, rủi ro có thể chỉ tăng lên 1,5. Điều quan trọng cần hiểu khi nói về các phương án phòng ngừa có thể xảy ra.
Biểu sinh học
Một khái niệm quan trọng khác rất quan trọng trong việc hiểu về di truyền và ung thư, mặc dù quá phức tạp để khám phá chi tiết ở đây, là di truyền biểu sinh. Chúng tôi đã học được rằng những thay đổi trong DNA không liên quan đến những thay đổi trong các cặp bazơ (nucleotide) hoặc các "chữ cái" mã cho một protein, có thể cũng quan trọng trong sự phát triển của bệnh ung thư. Nói cách khác, thay vì những thay đổi cấu trúc trong xương sống của DNA, có thể có những thay đổi phân tử làm thay đổi cách đọc hoặc thể hiện thông điệp.
Đột biến gen không phải BRCA
Đột biến gen BRCA là bất thường di truyền được biết đến nhiều nhất liên quan đến ung thư vú, nhưng rõ ràng là có những phụ nữ có khuynh hướng mắc ung thư vú dựa trên tiền sử gia đình của họ, những người có kết quả xét nghiệm âm tính.
Một nghiên cứu năm 2017 cho thấy đột biến BRCA chỉ chiếm 9% đến 29% các trường hợp ung thư vú di truyền. Tuy nhiên, ngay cả khi thử nghiệm được thực hiện cho 20 đến 40 đột biến đã biết khác, chỉ có 4% đến 11% phụ nữ có kết quả dương tính. Nói cách khác, 64% đến 86% phụ nữ bị nghi ngờ mắc bệnh ung thư vú di truyền đã xét nghiệm âm tính với cả đột biến BRCA và 20 đến 40 người khác.
Ung thư vú gia đình không BRCA1 / BRCA2
Kiến thức của chúng ta về đột biến gen làm tăng nguy cơ ung thư vú vẫn chưa đầy đủ, nhưng hiện chúng ta biết rằng có ít nhất 72 đột biến gen liên quan đến ung thư vú di truyền. Những đột biến này (và những đột biến khác chưa được phát hiện) được cho là nguyên nhân gây ra 70% đến 90% ung thư vú di truyền có kết quả âm tính với đột biến gen BRCA. Từ viết tắt BRCAX được đặt ra để mô tả những đột biến khác này, viết tắt của từ không BRCA1 BRCA2- ung thư vú gia đình liên quan.
72 Đột biến gen liên quan đến ung thư vú di truyềnCác bất thường di truyền dưới đây khác nhau về tần suất, số lượng nguy cơ liên quan, loại ung thư vú mà chúng có liên quan và các bệnh ung thư khác có liên quan đến đột biến.
Hầu hết các loại ung thư vú này đều có các đặc điểm tương tự (chẳng hạn như loại ung thư, trạng thái thụ thể estrogen và trạng thái HER2) với ung thư vú không di truyền hoặc lẻ tẻ, nhưng vẫn có những ngoại lệ. Ví dụ: một số đột biến có liên quan chặt chẽ hơn đến bệnh ung thư vú thể ba âm tính, bao gồm các đột biến trong BARD1, BRCA1, BRCA2, PALB2vàRAD51D.
Sự thay đổi trong các đột biến
Không phải tất cả những người bị đột biến gen sau đây đều giống nhau. Nói chung, có thể có hàng trăm cách mà các gen này bị đột biến. Trong một số trường hợp, gen sẽ tạo ra các protein ngăn chặn sự phát triển của khối u, nhưng các protein này sẽ không hoạt động tốt như protein bình thường. Với các đột biến khác, protein có thể không được tạo ra.
BRCA (Đánh giá ngắn gọn để so sánh)
Đột biến gen BRCA 1 và đột biến gen BRCA2 đều có liên quan đến việc tăng nguy cơ phát triển ung thư vú, cũng như một số bệnh ung thư khác, mặc dù cả hai có phần khác nhau về nguy cơ đó.
Trung bình, 72% phụ nữ có đột biến BRCA1 và 69% có gen BRCA2 đột biến sẽ phát triển ung thư vú vào năm 80 tuổi.
Ngoài ra, các loại ung thư vú liên quan đến những đột biến này có thể khác nhau. Ung thư vú ở phụ nữ có đột biến BRCA1 có nhiều khả năng âm tính hơn gấp ba lần. Khoảng 75% là âm tính với thụ thể estrogen và họ cũng ít có khả năng dương tính với HER2 hơn. Họ cũng có nhiều khả năng có khối u cao hơn. Ngược lại, ung thư vú ở phụ nữ mang đột biến BRCA2 tương tự như ung thư ở phụ nữ không mang đột biến gen BRCA.
Gen ATM (ATM Serine / Threonine Kinase)
Gen ATM mã hóa các protein giúp kiểm soát tốc độ phát triển của tế bào. Chúng cũng hỗ trợ việc sửa chữa các tế bào bị hư hỏng (các tế bào bị tổn thương DNA do độc tố) bằng cách kích hoạt các enzym sửa chữa tổn thương này.
Những người có hai bản sao của gen đột biến mắc hội chứng lặn trên NST thường không phổ biến, được gọi là mất điều hòa telangiectasia. Với chứng mất điều hòa-telangiectasia, các protein bị lỗi không chỉ làm tăng nguy cơ ung thư mà còn dẫn đến một số tế bào trong não chết quá sớm, dẫn đến rối loạn thoái hóa thần kinh tiến triển.
Những người chỉ có một bản sao đột biến của gen (khoảng 1% dân số) có nguy cơ phát triển ung thư vú suốt đời từ 20% đến 60%.
Những người có đột biến này được cho là có khuynh hướng mắc bệnh ung thư vú khi còn nhỏ, cũng như phát triển ung thư vú hai bên.
Việc tầm soát ung thư vú bằng MRI vú được khuyến nghị bắt đầu từ tuổi 40 và phụ nữ có thể muốn xem xét các ca cắt bỏ vú dự phòng. Những người có một gen ATM đột biến dường như cũng dễ mắc ung thư tuyến giáp và tuyến tụy và nhạy cảm hơn với bức xạ.
PALB2
Các đột biến ở gen PALB2 cũng là một nguyên nhân quan trọng gây ra bệnh ung thư vú di truyền. Gen PALB2 mã hóa một loại protein hoạt động kết hợp với protein BRCA2 để sửa chữa DNA bị hư hỏng trong tế bào. Nhìn chung, nguy cơ suốt đời của bệnh ung thư vú với đột biến PALB2 cao tới 58% mặc dù điều này có thể thay đổi theo độ tuổi. Nguy cơ cao gấp 8 lần đến 9 lần trung bình đối với phụ nữ dưới 40 tuổi, nhưng trung bình khoảng 5 lần đối với phụ nữ trên 60 tuổi.
Trong số những người mang một bản sao của gen, 14% sẽ phát triển ung thư vú ở tuổi 50 và 35% ở tuổi 70 (ít hơn với đột biến BRCA).
Những người có đột biến PALB2 và phát triển ung thư vú có thể có nguy cơ tử vong vì căn bệnh này cao hơn.
Những người thừa hưởng 2 bản sao của gen PALB2 bị đột biến có loại thiếu máu Fanconi với đặc điểm là số lượng hồng cầu, bạch cầu và tiểu cầu rất thấp.
CHEK2
Gen CHEK2 mã hóa một protein được kích hoạt khi xảy ra tổn thương DNA. Nó cũng kích hoạt các gen khác liên quan đến sửa chữa tế bào.
Nguy cơ suốt đời đối với người mang đột biến cắt ngắn CHEK2 là 20% đối với một phụ nữ không có người thân bị ảnh hưởng, 28% đối với phụ nữ có một người thân bị ảnh hưởng mức độ hai, 34% đối với phụ nữ có một người thân cấp một bị ảnh hưởng và 44% đối với một phụ nữ có cả người thân cấp một và cấp hai bị ảnh hưởng.
Đối với cả nam và nữ, gen này cũng làm tăng nguy cơ ung thư ruột kết và ung thư hạch không Hodgkin.
CDH1
Các đột biến trong CDH1 gây ra một tình trạng được gọi là hội chứng ung thư dạ dày di truyền.
Những người thừa hưởng gen này có nguy cơ phát triển ung thư dạ dày lên đến 80% và lên đến 52% để phát triển ung thư vú tiểu thùy.
Gen mã hóa một protein (cadherin biểu mô) giúp các tế bào dính vào nhau (một trong những điểm khác biệt giữa tế bào ung thư và tế bào bình thường là tế bào ung thư thiếu các hóa chất kết dính khiến chúng dính vào nhau). Ung thư ở những người thừa hưởng đột biến này có nhiều khả năng di căn hơn.
PTEN
Đột biến trong gen PTEN là một trong những đột biến gen ức chế khối u phổ biến hơn. Gen mã hóa cho các protein điều hòa sự phát triển của tế bào và cũng giúp các tế bào kết dính với nhau.
Các đột biến trong gen dường như làm tăng nguy cơ tế bào ung thư tách ra khỏi khối u và di căn. PTEN có liên quan đến hội chứng gọi là hội chứng khối u PTEN hamartoma cũng như hội chứng Cowden.
Những phụ nữ mang đột biến PTEN có nguy cơ phát triển ung thư vú suốt đời lên đến 85% và cũng có nguy cơ cao mắc các thay đổi lành tính ở vú như bệnh xơ nang, u tuyến và u nhú trong ống dẫn trứng.
Các đột biến cũng có liên quan đến việc tăng nguy cơ ung thư tử cung (và u xơ tử cung lành tính), ung thư tuyến giáp, ung thư ruột kết, u ác tính và ung thư tuyến tiền liệt.
Các triệu chứng không liên quan đến ung thư bao gồm kích thước đầu lớn (tật đầu to) và xu hướng hình thành các khối u lành tính được gọi là hamartomas.
STK11
Các đột biến trong STK11 có liên quan đến một tình trạng di truyền được gọi là hội chứng Peutz-Jegher. STK11 là một gen ức chế khối u liên quan đến sự phát triển của tế bào.
Ngoài việc tăng nguy cơ ung thư vú (với nguy cơ suốt đời lên đến 50%), hội chứng này còn làm tăng nguy cơ mắc nhiều bệnh ung thư, một số trong số đó bao gồm ung thư ruột kết, ung thư tuyến tụy, ung thư dạ dày, ung thư buồng trứng, ung thư phổi, ung thư tử cung, và hơn thế nữa.
Các tình trạng không liên quan đến ung thư liên quan đến đột biến bao gồm các polyp không phải ung thư trong đường tiêu hóa và hệ tiết niệu, tàn nhang trên mặt và bên trong miệng, v.v. Tầm soát ung thư vú thường được khuyến cáo cho phụ nữ bắt đầu từ 20 tuổi, và thường là chụp MRI có hoặc không có chụp X quang tuyến vú.
TP53
Gen TP53 mã hóa cho các protein ngăn chặn sự phát triển của các tế bào bất thường.
Những đột biến này rất phổ biến trong ung thư, với mua đột biến gen p53 được tìm thấy trong khoảng 50% trường hợp ung thư.
Các đột biến di truyền ít phổ biến hơn và liên quan đến các tình trạng được gọi là hội chứng Li-Fraumeni, hoặc hội chứng giống Li-Fraumeni (có nguy cơ ung thư thấp hơn). Phần lớn những người thừa hưởng đột biến phát triển ung thư ở tuổi 60, và ngoài ung thư vú, dễ bị ung thư xương, ung thư tuyến thượng thận, ung thư tuyến tụy, ung thư ruột kết, ung thư gan, u não, bệnh bạch cầu, v.v. Không có gì lạ khi những người có đột biến phát triển nhiều hơn một bệnh ung thư chính.
Đột biến di truyền trong gen p53 được cho là chiếm khoảng 1% các trường hợp ung thư vú di truyền. Ung thư vú liên quan đến đột biến này thường có HER2 dương tính và có mức độ khối u cao.
Hội chứng Lynch
Hội chứng Lynch hoặc ung thư đại trực tràng không đa polyp do di truyền có liên quan đến đột biến ở một số gen khác nhau bao gồm PMS2, MLH1, MSH2, MSH6 và EPCAM.
Đặc biệt, PMS2 có liên quan đến việc tăng gấp đôi nguy cơ ung thư vú. Gen này có chức năng như một gen ức chế khối u, mã hóa cho một protein sửa chữa các DNA bị hư hỏng.
Ngoài ung thư vú, những đột biến này có nguy cơ cao đối với ung thư ruột kết, buồng trứng, tử cung, dạ dày, gan, túi mật, ruột non, thận và não.
Các đột biến khác
Có một số đột biến gen khác có liên quan đến việc tăng nguy cơ phát triển ung thư vú và dự kiến sẽ có nhiều đột biến khác được phát hiện trong tương lai gần. Một số trong số này bao gồm:
- BRIP1
- BARD1
- MRE11A
- NBN
- RAD50
- RAD51C
- SEC23B
- BLM
- MUTYH
Kiểm tra di truyền và ung thư vú
Tại thời điểm hiện tại, thử nghiệm có sẵn cho các đột biến gen BRCA, cũng như các đột biến ATM, CDH1, CHEK2, MRE11A, MSH6, NBN, PALB2, PMS2, PTEN, RAD50, RAD51C, SEC23B và TP53, với khu vực này dự kiến sẽ mở rộng đáng kể trong tương lai gần.
Tuy nhiên, có sẵn những bài kiểm tra này, đặt ra nhiều câu hỏi. Ví dụ, ai có thể bị ung thư vú di truyền và ai nên được xét nghiệm? Bạn nên làm gì nếu xét nghiệm dương tính với một trong những gen này?
Tốt nhất, bất kỳ xét nghiệm nào chỉ nên được thực hiện khi có sự hướng dẫn và giúp đỡ của chuyên gia tư vấn di truyền. Có hai lý do cho việc này.
Một là việc biết rằng bạn mang một đột biến có thể làm tăng nguy cơ mắc bệnh, và sự hướng dẫn của một người hiểu biết về cách quản lý và sàng lọc được khuyến nghị là vô giá.
Như đã lưu ý trước đó, một số đột biến gây nguy cơ cao và những đột biến khác có nguy cơ thấp hơn nhiều. Một số đột biến có thể được quan tâm nhiều hơn trước đó trong cuộc đời (ví dụ, ở độ tuổi 20 của bạn), trong khi những đột biến khác có thể không cần sàng lọc sớm. Chuyên gia tư vấn di truyền có thể giúp bạn tìm hiểu về những gì hiện được khuyến nghị liên quan đến việc sàng lọc đột biến cụ thể của bạn trong khi tính đến bất kỳ yếu tố nguy cơ nào khác mà bạn có thể mắc phải.
Một lý do khác khiến việc tư vấn di truyền rất quan trọng là bạn có thể có nguy cơ phát triển ung thư vú đáng kể ngay cả khi kết quả xét nghiệm âm tính. Vẫn còn nhiều điều để tìm hiểu, và một cố vấn di truyền có thể giúp bạn xem xét tiền sử gia đình để xem liệu bạn có thể mang nguy cơ cao mặc dù xét nghiệm âm tính hay không và lập kế hoạch sàng lọc phù hợp.
Xét nghiệm di truyền đối với ung thư vúHỗ trợ ung thư vú di truyền
Cũng như những người được chẩn đoán mắc bệnh ung thư vú cần được hỗ trợ, những người mang gen làm tăng nguy cơ cần được hỗ trợ. May mắn thay, có những tổ chức tập trung đặc biệt vào việc hỗ trợ những người trong tình huống này.
Một tổ chức, FORCE, là từ viết tắt của Đối mặt với nguy cơ ung thư được trao quyền, cung cấp đường dây trợ giúp, bảng tin và thông tin cho những người đang đối mặt với bệnh ung thư di truyền.
Các tổ chức và cộng đồng hỗ trợ khác luôn sẵn sàng trợ giúp mọi người đối phó với các quyết định liên quan đến chẩn đoán ung thư vú di truyền.
Thuật ngữ "previvor" được đặt ra bởi FORCE để mô tả những người đang sống sót sau một khuynh hướng mắc bệnh ung thư vú. Nếu đây là tình huống bạn đang gặp phải, bạn không đơn độc và bằng cách sử dụng hashtag #previvor, bạn có thể tìm thấy nhiều người khác trên Twitter và các phương tiện truyền thông xã hội khác.
Một lời từ rất tốt
Có thể là quá sức khi tìm hiểu về nhiều đột biến gen khác nhau làm tăng nguy cơ ung thư vú ngoài đột biến BRCA, nhưng những đột biến "khác" này có tầm quan trọng đáng kể khi biết rằng đột biến BRCA chiếm một tỷ lệ tương đối trong các trường hợp ung thư vú gia đình. Đồng thời, khoa học xem xét bệnh ung thư vú di truyền vẫn còn sơ khai và còn nhiều điều để tìm hiểu. Nếu bạn lo lắng rằng bạn có thể bị đột biến hoặc đã biết rằng bạn bị đột biến, bạn nên tìm hiểu càng nhiều càng tốt. Các tổ chức ung thư di truyền như FORCE không chỉ có thể cung cấp cho bạn thêm thông tin mà còn có thể giúp bạn kết nối với những người khác đang đối mặt với hành trình với những câu hỏi và mối quan tâm tương tự.