NộI Dung
- Xét nghiệm sàng lọc
- Kiểm tra và thủ tục
- Kiểm tra theo giai đoạn
- Các giai đoạn
- Kiểm tra độ lặp lại
- Chẩn đoán phân biệt
Dựa trên kết quả sinh thiết, điểm Gleason được sử dụng để mô tả mức độ hung hăng của khối u.
Các xét nghiệm khác, chẳng hạn như chụp CT, MRI, chụp xương hoặc chụp PET có thể được thực hiện để phân loại chính xác khối u. Vì ung thư tuyến tiền liệt có thể khác nhau rất nhiều về xu hướng phát triển hoặc lây lan, nên việc phân giai đoạn là rất quan trọng trong việc lựa chọn phương pháp điều trị tốt nhất, xác định nguy cơ tái phát và ước tính tiên lượng của bệnh.
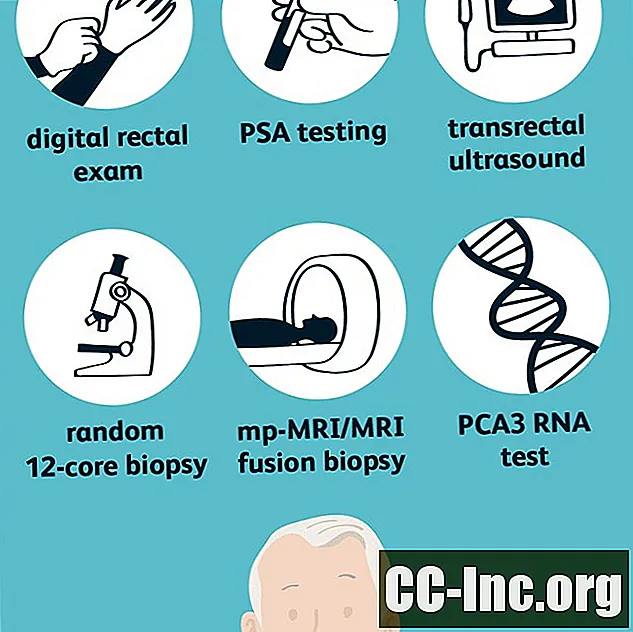
Xét nghiệm sàng lọc
Phần lớn ung thư tuyến tiền liệt được phát hiện qua các xét nghiệm sàng lọc trước khi có bất kỳ dấu hiệu và triệu chứng nào. Hai xét nghiệm sàng lọc chính là xét nghiệm kháng nguyên đặc hiệu tuyến tiền liệt (PSA) và xét nghiệm trực tràng kỹ thuật số, tốt nhất khi được sử dụng cùng nhau; không nên sử dụng một mình các thử nghiệm này.
Nói chung, việc sàng lọc được khuyến nghị cho nam giới bắt đầu từ 50 tuổi, mặc dù đây là một lĩnh vực đang được tranh luận sôi nổi.
Những người đàn ông có các yếu tố nguy cơ ung thư tuyến tiền liệt, chẳng hạn như tiền sử gia đình mắc bệnh, thường được khuyên nên bắt đầu xét nghiệm sớm hơn thời gian này.
Các xét nghiệm sàng lọc không thể chẩn đoán ung thư tuyến tiền liệt, nhưng thay vào đó, cho các bác sĩ biết nếu cần xét nghiệm thêm để tìm bệnh.
Kiểm tra kháng nguyên đặc hiệu của tuyến tiền liệt (PSA)
Xét nghiệm PSA là một xét nghiệm máu đơn giản để xác định mức độ kháng nguyên đặc hiệu của tuyến tiền liệt trong máu. PSA là một loại protein được tiết ra bởi các tế bào tuyến tiền liệt và rất đặc hiệu cho mô tuyến tiền liệt.
Đây không phải là một xét nghiệm hoàn hảo vì có những nguyên nhân làm tăng mức độ khác ngoài ung thư tuyến tiền liệt, chẳng hạn như tăng sản lành tính tuyến tiền liệt (BPH) và viêm tuyến tiền liệt, và mức PSA cũng tăng tự nhiên theo tuổi tác. Tương tự, một số nam giới bị ung thư tuyến tiền liệt có thể bị xét nghiệm PSA bình thường và một số loại thuốc điều trị BPH, cũng như bệnh béo phì, có thể làm giảm mức PSA.
Có những khoảng PSA được coi là bình thường và cao, nhưng yếu tố quan trọng nhất trong việc giải thích xét nghiệm (trừ khi nó rất cao) là sự thay đổi giá trị theo thời gian.
Nói cách khác, mức PSA đang tăng lên thường có ý nghĩa hơn giá trị tuyệt đối của bài kiểm tra.
Trước đây, mức giới hạn tùy ý là 4 nanogam trên mililit (ng / ml) được sử dụng để phân tách mức PSA bình thường và có thể bất thường. Điều đó nói rằng, hơn một nửa trường hợp khi mức độ lớn hơn 4, nguyên nhân không phải là ung thư. Tương tự, ung thư tuyến tiền liệt có thể xuất hiện ngay cả khi mức độ dưới 4 ng / ml.
Các biến thể của PSA bao gồm:
- Vận tốc PSA: Con số này mô tả sự thay đổi của PSA theo thời gian và sự gia tăng nhanh chóng của giá trị này cho thấy ung thư. Hiện tại không biết bài kiểm tra này hữu ích như thế nào.
- PSA miễn phí: PSA tự do là phần trăm PSA trong máu không liên kết với protein. Nếu kết quả dưới 10%, khối u có nhiều khả năng là ung thư; nếu kết quả lớn hơn 25%, nhiều khả năng khối u là lành tính. Thật không may, nhiều mức sẽ giảm từ 10% đến 25% và ý nghĩa của những giá trị này là không xác định.
- Mật độ PSA: Con số này so sánh PSA với kích thước của tuyến tiền liệt trên siêu âm hoặc MRI, với mật độ PSA cao hơn có nhiều khả năng bị ung thư. Tuy nhiên, xét nghiệm này khá phi thực tế vì nó yêu cầu siêu âm tuyến tiền liệt.
- PSA theo độ tuổi cụ thể: Xét nghiệm này phân tách mức PSA dự kiến dựa trên độ tuổi, nhưng có thể bỏ sót một số bệnh ung thư tuyến tiền liệt.
- Pro-PSA: Thử nghiệm này có thể giúp phân biệt giữa PSA từ 4 đến 10 có liên quan đến ung thư tuyến tiền liệt so với mức do BPH. Nó có thể hữu ích khi quyết định xem có cần thiết phải sinh thiết hay không.
Khám trực tràng kỹ thuật số (DRE)
Trong một cuộc kiểm tra trực tràng kỹ thuật số (DRE), bác sĩ sẽ đưa một ngón tay có đeo găng, được bôi trơn vào trực tràng để sờ nắn tuyến tiền liệt và kiểm tra các khối u, độ cứng hoặc độ mềm. Vì tuyến tiền liệt nằm ngay trước trực tràng, Tuyến tiền liệt khá dễ sờ thấy với cách tiếp cận này.
Mặc dù quy trình này có thể hơi khó chịu và có thể gây ra cảm giác cần đi tiểu, nhưng điều rất quan trọng là sử dụng xét nghiệm này cùng với PSA.
Dấu hiệu khối u
Các xét nghiệm để phát hiện dấu ấn sinh học cũng có thể được sử dụng để sàng lọc, mặc dù chúng không được coi là thường quy. Dấu ấn sinh học là những chất được tạo ra bởi chính bệnh ung thư tuyến tiền liệt hoặc bởi cơ thể khi bị ung thư tuyến tiền liệt. Hai trong số các bài kiểm tra này bao gồm điểm 4K và chỉ số sức khỏe tuyến tiền liệt (PHI); các xét nghiệm có thể được sử dụng để dự đoán nam giới nào có thể bị ung thư tuyến tiền liệt hoặc ung thư tuyến tiền liệt có nguy cơ cao.
Tranh cãi và rủi ro
Trong những năm gần đây, đã có nhiều tranh cãi xung quanh việc tầm soát vì người ta cho rằng xét nghiệm PSA dẫn đến chẩn đoán quá mức và điều trị quá mức bệnh.
Điều đó cho thấy, ung thư tuyến tiền liệt vẫn là nguyên nhân thứ hai gây tử vong liên quan đến ung thư ở nam giới và bệnh có thể dễ điều trị hơn trong giai đoạn đầu của bệnh.
Một đánh giá năm 2018 được xuất bản trong JAMA cho Lực lượng Đặc nhiệm Dịch vụ Phòng ngừa Hoa Kỳ kết luận rằng kiểm tra PSA có thể giảm tử vong do ung thư tuyến tiền liệt, nhưng có nguy cơ kết quả dương tính giả, biến chứng sinh thiết và chẩn đoán quá mức. Hiện tại, không chắc liệu có lợi ích sống lâu dài khi điều trị tích cực ung thư tuyến tiền liệt được phát hiện bằng sàng lọc PSA hay không, nhưng Người ta biết rằng các xét nghiệm theo dõi (sinh thiết mục tiêu hoặc ngẫu nhiên) và phương pháp điều trị có thể gây ra những rủi ro đáng kể, chẳng hạn như nhập viện và các tác dụng phụ về tiết niệu hoặc tình dục, tương ứng.
Nói chuyện cởi mở với bác sĩ của bạn về điều này và lịch trình kiểm tra của riêng bạn liên quan đến hồ sơ rủi ro tổng thể của bạn.
Hướng dẫn thảo luận về bác sĩ ung thư tuyến tiền liệt
Nhận hướng dẫn có thể in của chúng tôi cho cuộc hẹn tiếp theo của bác sĩ để giúp bạn đặt câu hỏi phù hợp.

Kiểm tra và thủ tục
Nếu xét nghiệm sàng lọc (PSA và / hoặc DRE) là bất thường, có thể cần xét nghiệm thêm với các xét nghiệm chẩn đoán để xác định xem có thực sự mắc bệnh ung thư tuyến tiền liệt hay không và nếu có thì mức độ nguy hiểm của ung thư. Các tùy chọn bao gồm:
Siêu âm qua trực tràng (TRUS)
Siêu âm qua trực tràng (TRUS) có thể được sử dụng để giúp xác định các bất thường. Phương pháp này có thể được sử dụng một mình để tính toán mật độ PSA hoặc kết hợp với MRI để xác định các khu vực cần được sinh thiết. Trong siêu âm qua trực tràng, người ta sẽ dùng thuốc xổ và đưa một đầu dò siêu âm mỏng, bôi trơn vào trực tràng. Các sóng âm thanh được truyền đến tuyến tiền liệt (nằm ngay phía trước trực tràng) và hình ảnh của tuyến tiền liệt được tạo ra. Khó chịu thường nhẹ và bao gồm cảm giác đầy ở trực tràng. Nếu TRUS bất thường, vẫn cần sinh thiết để xác định xem có vùng nào bất thường thực sự là ung thư hay không.
Sinh thiết 12 lõi ngẫu nhiên
Sinh thiết 12 lõi ngẫu nhiên có thể được thực hiện nếu PSA bất thường liên tục, hoặc cảm thấy bất thường trên DRE hoặc thấy trên TRUS. Trong quy trình này, các mẫu được lấy từ 12 khu vực ngẫu nhiên trong tuyến tiền liệt và được xem xét dưới kính hiển vi để xác định xem có tế bào ung thư tuyến tiền liệt hay không.
Thủ tục này thường được thực hiện như một bệnh nhân ngoại trú. Các thực hành khác nhau, nhưng nam giới thường được áp dụng chế độ ăn kiêng trong suốt 24 giờ trước khi xét nghiệm và được dùng thuốc xổ một hoặc hai giờ trước khi làm thủ thuật. Trong khi nằm nghiêng về bên trái với bàng quang căng đầy, khu vực trực tràng nơi tiến hành sinh thiết sẽ được gây tê cục bộ bằng lidocain. Một siêu âm mỏng được đưa vào trực tràng để hình dung tuyến tiền liệt trong suốt quá trình. Sau khi thuốc mê phát huy tác dụng, 12 đến 14 mẫu được lấy bằng cách đưa kim mỏng, rỗng vào tuyến tiền liệt. Quá trình này mất khoảng 20 đến 30 phút.
Nam giới có thể bị đau trực tràng trong vài ngày sau thủ thuật. Một số nam giới cũng bị chảy máu nhẹ hoặc có đốm máu trong phân, nước tiểu hoặc tinh dịch trong vài ngày. Ngâm và chườm ấm có thể làm giảm bớt một số cảm giác khó chịu.
Kết quả sẽ có sau vài ngày và có thể được thảo luận trực tiếp hoặc qua điện thoại.
MRI đa đối xứng (mp-MRI)
Vì sinh thiết ngẫu nhiên có thể bỏ sót một số khu vực ung thư và vô tình loại bỏ các mô bình thường, các sửa đổi của kỹ thuật sinh thiết ở trên đã được phát triển.
MRI đa đối xứng (mp-MRI) là một loại MRI đặc biệt được sử dụng để phát hiện các bất thường trong mô tuyến tiền liệt. Quy trình tương tự như sinh thiết 12 lõi ngẫu nhiên, nhưng MRI trước tiên được thực hiện để xác định bất kỳ vùng nghi ngờ nào. Sinh thiết sau đó được giới hạn ở những vùng xuất hiện bất thường này, được gọi là sinh thiết mục tiêu.
Người ta cho rằng phương pháp này có thể giúp giảm nguy cơ chẩn đoán quá mức và điều trị quá mức đối với ung thư tuyến tiền liệt. Quy trình này không có sẵn ở tất cả các trung tâm ung thư và cần được đào tạo chuyên môn chăm sóc sức khỏe chuyên biệt.
Sinh thiết MRI Fusion
Sinh thiết kết hợp MRI tương tự như MRI đa tham số, nhưng nó sử dụng sự kết hợp giữa MRI và siêu âm qua trực tràng (TRUS) để tìm kiếm các khu vực bất thường trong tuyến tiền liệt. Tương tự, người ta cho rằng sinh thiết chọn lọc được thực hiện dựa trên thông tin thu được theo cách này sẽ cải thiện độ chính xác của chẩn đoán. Như với MRI đa đối số, không phải nơi nào cũng có thể thực hiện được quy trình này và cần được đào tạo chuyên môn chuyên sâu.
Xét nghiệm RNA của gen ung thư tuyến tiền liệt 3 (PCA3)
Ở nam giới trên 50 tuổi, nếu PSA tăng cao liên tục nhưng sinh thiết không phát hiện ung thư, thì có thể đề nghị sử dụng RNA xét nghiệm di truyền gen 3 (PCA3). Xét nghiệm này đo tỷ lệ PCA3 RNA và PSA RNA trong nước tiểu. Nếu xét nghiệm tăng cao, có thể đề nghị sinh thiết lặp lại.
Kiểm tra theo giai đoạn
Các xét nghiệm trên có thể xác nhận chẩn đoán ung thư tuyến tiền liệt, nhưng không cho các bác sĩ biết mức độ hung hăng của khối u hoặc mức độ di căn của nó. Hãy nhớ rằng nhiều bệnh ung thư tuyến tiền liệt không gây nguy hiểm và sẽ không bao giờ gây ra vấn đề nếu để yên. Việc phân loại điểm Gleason được thực hiện để mô tả mức độ hung hãn của khối u và các xét nghiệm hình ảnh và phòng thí nghiệm có thể được thực hiện để tìm kiếm bất kỳ bằng chứng nào về sự lây lan.
Chấm điểm Gleason
Để xác định điểm Gleason, các tế bào ung thư tuyến tiền liệt ở hai khu vực khác nhau của khối u được cho điểm từ 3 đến 5 dựa trên sự xuất hiện của chúng dưới kính hiển vi.
Điểm 3 có nghĩa là các tế bào trông rất giống tế bào ung thư tuyến tiền liệt bình thường (biệt hóa tốt); điểm 5 có nghĩa là các tế bào có vẻ bất thường cao (biệt hóa kém).
Hai điểm số trong hai lần sinh thiết được kết hợp để xác định điểm Gleason cuối cùng:
- Gleason 6:Điểm 6 xác định ung thư cấp độ thấp, trong đó các tế bào trông giống như các tế bào tuyến tiền liệt bình thường. Những khối u này không có khả năng phát triển hoặc lây lan.
- Gleason 7: Những khối u này được coi là ung thư cấp độ trung bình và các tế bào có biểu hiện bất thường vừa phải.
- Gleason 8 đến 10: Những khối u này được coi là ung thư cấp cao và các tế bào xuất hiện rất khác với các tế bào tuyến tiền liệt bình thường. Những khối u này có nhiều khả năng phát triển và lây lan.
Dựa trên những điểm số này, ung thư tuyến tiền liệt thường được xếp vào các nhóm được gọi là cấp độ, và những cấp độ này được bao gồm trong phân giai đoạn (bên dưới).
- Nhóm lớp 1: Khối u Gleason 6
- Nhóm lớp 2:Gleason 7 khối u (3 + 4 = 7). Chúng được tạo thành từ các tuyến chủ yếu được hình thành tốt.
- Nhóm lớp 3:Bao gồm một loại khối u Gleason 7 khác (4 + 3 = 7). Chúng chủ yếu được tạo thành từ các tuyến kém hình thành.
- Nhóm lớp 4:Gleason 8 khối u
- Nhóm lớp 5: Khối u Gleason 9 và Gleason 10
Dựa trên điểm Gleason, các xét nghiệm khác có thể được thực hiện để phân giai đoạn khối u.
Ung thư tuyến tiền liệt đầu tiên thường lây lan sang các mô ngay cạnh tuyến tiền liệt, bao gồm túi tinh, trực tràng, bàng quang và các hạch bạch huyết.
Ung thư tuyến tiền liệt cũng có xu hướng di căn sang xương rất mạnh.
Điều này phổ biến nhất ở cột sống dưới, xương chậu và cẳng chân, mặc dù ung thư tuyến tiền liệt có thể di căn đến xương ở bất kỳ vị trí nào trên cơ thể.
Xét nghiệm
Ngoài mức PSA được bao gồm trong giai đoạn, nồng độ phosphatase kiềm trong máu có thể được thực hiện cùng với các xét nghiệm hình ảnh vì xét nghiệm máu này có thể tăng nếu có di căn xương.
Kiểm tra hình ảnh
Các xét nghiệm hình ảnh có thể được thực hiện để tìm sự lây lan của ung thư tuyến tiền liệt đến các mô lân cận, cũng như các mô ở xa như xương. Những xét nghiệm này thường không cần thiết đối với ung thư tuyến tiền liệt giai đoạn đầu hoặc những người có điểm Gleason thấp (xem bên dưới). Các thử nghiệm có thể bao gồm:
- MRI: Chụp MRI có thể hữu ích trong việc xác định xem liệu ung thư đã di căn đến túi tinh, hạch bạch huyết hoặc các vùng khác hay chưa.
- Chụp CT: CT được sử dụng ít thường xuyên hơn MRI, nhưng có thể hữu ích để tìm kiếm sự liên quan của hạch bạch huyết.
- Quét xương: Trong quá trình quét xương, một chất đánh dấu phóng xạ được tiêm vào máu và hình ảnh được thực hiện để tìm kiếm sự hấp thu trong xương có thể là dấu hiệu của di căn xương.
- Quét thú vật: Chụp cắt lớp phát xạ positron cổ điển (PET scan) 18-F-fluorodeoxyglucose (FDG) có công dụng hạn chế trong điều trị ung thư tuyến tiền liệt, vì sự hấp thu FDG trong ung thư tuyến tiền liệt rất khác nhau. Fluciclovine F-18 (Axumin) có thể được sử dụng ở nam giới nghi ngờ ung thư tuyến tiền liệt tái phát.
Kiểm tra gen
Gần đây, các xét nghiệm gen đã bắt đầu đóng một vai trò trong việc xác định mức độ nguy hiểm của một số bệnh ung thư tuyến tiền liệt. Ví dụ về các đột biến liên quan đến cả việc tăng nguy cơ phát triển ung thư tuyến tiền liệt, cũng như khả năng cao hơn rằng một bệnh ung thư tuyến tiền liệt đã được chẩn đoán sẽ trở nên hung hãn bao gồm Đột biến gen BRCA2, đột biến ở BRCA1, ATM, CHEK2, NBD, v.v. Có một số bảng có sẵn để kiểm tra một số đột biến này, bao gồm Oncotype Dx, ProstaVysion, Prolaris, Test và Decipher.
Vào thời điểm hiện tại, xét nghiệm gen thường được thực hiện cho những người có tiền sử gia đình mắc bệnh ung thư tuyến tiền liệt hoặc cho những người được điều trị tại một trong những trung tâm ung thư theo định hướng nghiên cứu lớn hơn, nhưng có khả năng những xét nghiệm này sẽ trở nên phổ biến trong cả chẩn đoán và phân loại của bệnh trong tương lai.
Các giai đoạn
Một khi ung thư tuyến tiền liệt được chẩn đoán và các xét nghiệm được thực hiện để đánh giá mức độ và tìm kiếm sự lây lan của ung thư, ung thư sẽ được chỉ định một giai đoạn dựa trên loại ung thư, mức PSA và mức độ lan rộng của ung thư.
TNM Staging
Cũng như nhiều loại ung thư khác, giai đoạn TNM của ung thư tuyến tiền liệt có thể giúp xác định các phương pháp điều trị thích hợp nhất và dự đoán tiên lượng. Trong hệ thống này, T đại diện cho khối u, N đại diện cho các hạch bạch huyết và M đại diện cho di căn, với các số theo sau các chữ cái này mô tả mức độ lan rộng.
Giai đoạn TNM lâm sàng
Trong giai đoạn lâm sàng, T được chia thành:
T0: Với khối u T0, không có bằng chứng về khối u trong tuyến tiền liệt.
T1: Những khối u này thường được phát hiện "tình cờ" khi phẫu thuật tuyến tiền liệt vì một lý do khác như BPH hoặc sinh thiết kim để tìm PSA tăng và không có bất thường nào được ghi nhận trên khám trực tràng kỹ thuật số hoặc nghiên cứu hình ảnh. Chúng được chia thành:
- T1a: Khối u được tìm thấy trong ít hơn 5% mô tuyến tiền liệt.
- T1b: Khối u được tìm thấy trong hơn 5% mô tuyến tiền liệt.
- T1c: Khối u được tìm thấy trong quá trình sinh thiết bằng kim được thực hiện do tăng PSA.
T2: Khối u đủ lớn có thể sờ thấy khi khám trực tràng nhưng chưa lan ra ngoài tuyến tiền liệt. Điều này được chia thành:
- T2a: Khối u chỉ xuất hiện ở một nửa một bên của tuyến tiền liệt.
- T2b: Khối u liên quan đến hơn một nửa một bên của tuyến tiền liệt, nhưng không liên quan đến bên kia.
- T2c: Khối u có ở cả hai bên của tuyến tiền liệt.
T3: Khối u đã lan ra ngoài tuyến tiền liệt đến các mô lân cận.
- T3a: Khối u đã phát triển vượt ra ngoài tuyến tiền liệt nhưng không đến túi tinh.
- T3b: Khối u đã di căn đến túi tinh.
T4: Khối u cố định (bất động), hoặc đã phát triển thành các mô bên ngoài tuyến tiền liệt và túi tinh, chẳng hạn như bàng quang, trực tràng, thành chậu, cơ vùng chậu (levator) hoặc cơ kiểm soát việc đi tiểu (cơ thắt ngoài).
Trong giai đoạn bệnh lý, T được chia thành:
T2: Khối u chỉ ở tuyến tiền liệt.
T3: Khối u vượt ra ngoài tuyến tiền liệt
- T3a: Khối u liên quan đến cổ bàng quang.
- T3b: Khối u kéo dài vào túi tinh.
T4: Khối u cố định (bất động), hoặc đang phát triển thành các vùng khác ngoài túi tinh như trực tràng, bàng quang, thành chậu hoặc cơ đòn.
N được chia thành:
- N0: Ung thư chưa lan đến bất kỳ hạch bạch huyết khu vực nào.
- N1: Ung thư đã lan đến các hạch bạch huyết trong khu vực.
M được chia thành:
- M0: Ung thư chưa di căn (di căn).
- M1: Ung thư đã di căn. Có ba điểm phụ của M1:
- M1a: Ung thư đã lan đến các hạch bạch huyết ở xa (các hạch bạch huyết khác với các hạch bạch huyết vùng chậu gần đó).
- M1b: Ung thư đã di căn đến xương.
- M1c: Ung thư đã di căn đến các vùng khác của cơ thể.
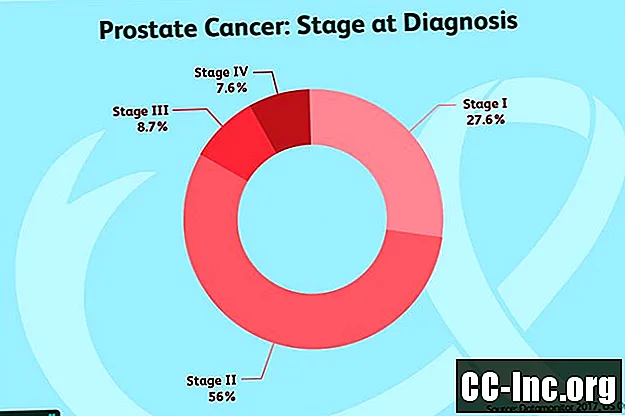
Dựa trên các giá trị TNM này, ung thư tuyến tiền liệt được chia thành 4 giai đoạn đã được Ủy ban Hỗn hợp về Ung thư Hoa Kỳ cập nhật. Các giai đoạn trước phát triển chậm, có khả năng khối u sẽ phát triển và di căn ở các giai đoạn cao hơn.
Giai đoạn I:Không thể sờ thấy những khối u này khi khám trực tràng và liên quan đến một nửa một bên của tuyến tiền liệt hoặc ít hơn. Trong trường hợp khi phẫu thuật cắt bỏ tuyến tiền liệt triệt để, ung thư chỉ giới hạn ở tuyến tiền liệt. Các ô trông rất bình thường (nhóm cấp 1). PSA nhỏ hơn 10.
Giai đoạn II: Các khối u này chưa lan ra ngoài tuyến tiền liệt và PSA nhỏ hơn 20.
- Giai đoạn IIA: Không thể cảm nhận được những khối u này. Trong trường hợp khi phẫu thuật cắt bỏ tuyến tiền liệt triệt để, ung thư chỉ giới hạn trong tuyến tiền liệt. PSA từ 10 đến 20. Nhóm lớp là 1.
- Giai đoạn IIB: Có thể sờ thấy những khối u này khi khám trực tràng. Chúng được phân loại là T1 hoặc T2. PSA nhỏ hơn 20. Nhóm lớp là 2.
- Giai đoạn IIC: Những khối u này có thể được sờ thấy hoặc không khi khám. Chúng là T1 hoặc T2. PSA dưới 20 và nhóm lớp từ 3 đến 4.
Giai đoạn III: Những khối u này được coi là tiến triển cục bộ và khác với các khối u giai đoạn II ở chỗ mức PSA cao, khối u đang phát triển hoặc khối u ở cấp độ cao (tích cực).
- Giai đoạn IIIA: Ung thư chưa lan ra ngoài tuyến tiền liệt vào các mô lân cận hoặc túi tinh. PSA là 20 hoặc cao hơn. Nhóm lớp là 1 đến 4.
- Giai đoạn IIIB: Khối u đã lan ra ngoài tuyến tiền liệt vào các mô lân cận và có thể đã lan đến bàng quang hoặc trực tràng. PSA có thể là bất kỳ mức nào. Nhóm lớp là 1 đến 4.
- Giai đoạn IIIC: Ung thư có thể nằm trong tuyến tiền liệt hoặc đã lan sang các mô lân cận (bất kỳ chữ T nào), nhưng các tế bào có vẻ rất bất thường (nhóm cấp 5).
Giai đoạn IV: Ung thư tuyến tiền liệt giai đoạn IV đã lan ra ngoài tuyến tiền liệt.
- Giai đoạn IVA: Ung thư đã lan đến các hạch bạch huyết khu vực (N1), và có thể là T bất kỳ, có bất kỳ PSA nào và thuộc bất kỳ nhóm cấp nào.
- Giai đoạn IVB: Ung thư đã di căn đến các hạch bạch huyết ở xa hoặc các vùng khác của cơ thể.
Nhóm rủi ro
Ung thư tuyến tiền liệt cũng được chia thành các nhóm nguy cơ. Mạng lưới Ung thư Toàn diện Quốc gia đã kết hợp thông tin bao gồm mức PSA, kích thước của tuyến tiền liệt, kết quả sinh thiết và giai đoạn, để dự đoán khả năng ung thư tuyến tiền liệt sẽ phát triển và lan rộng.
- Rủi ro rất thấp: Những khối u này được tìm thấy trên sinh thiết (T1c), nhưng DRE, cũng như các xét nghiệm hình ảnh, là bình thường. PSA thấp hơn 10 ng / ml và điểm Gleason là 6. Trong số các mẫu sinh thiết lõi, khối u được tìm thấy trong ít hơn 3 mẫu và bao gồm một nửa hoặc ít hơn mô trong mẫu lõi.
- Nguy cơ thấp: Những khối u này bao gồm những khối u T1a, T1b, T1c và T2a, có PSA dưới 10 ng / ml và điểm Gleason là 6.
- Trung gian: Các khối u có nguy cơ trung bình được phân loại là T2b hoặc T2c, HOẶC PSA từ 10 đến 20 ng / ml HOẶC điểm Gleason là 7.
- Rủi ro cao: Các khối u có nguy cơ cao được phân loại là T3a, HOẶC PSA lớn hơn 20 ng / ml, HOẶC điểm Gleason là 8 đến 10.
- Rủi ro rất cao: Các khối u có nguy cơ rất cao được phân loại là T3b hoặc T4, HOẶC có điểm Gleason chính là 5, HOẶC bốn mẫu sinh thiết trở lên có điểm Gleason từ 8 đến 10 / nhóm lớp 4 hoặc 5.
Kiểm tra độ lặp lại
Sau quá trình điều trị chính của bệnh ung thư tuyến tiền liệt, một số bệnh ung thư có thể tái phát. Khi ung thư tuyến tiền liệt tái phát, nó có thể xuất hiện cục bộ (gần vị trí của khối u ban đầu) hoặc ở xa (chẳng hạn như trong xương).
Ung thư tuyến tiền liệt có nhiều khả năng tái phát nếu chúng đã lan ra ngoài tuyến tiền liệt, nếu chúng có điểm Gleason cao hơn, nếu chúng ở giai đoạn cao hơn và nếu ung thư đã di căn đến các hạch bạch huyết.
Sau khi điều trị, PSA được theo dõi, mặc dù tần suất xét nghiệm có thể phụ thuộc vào giai đoạn đầu của khối u cũng như các phương pháp điều trị được sử dụng. Có ba cách mà mức PSA sau khi điều trị có thể dự đoán tiên lượng của bệnh:
- Thời gian nhân đôi PSA: PSA tăng gấp đôi càng nhanh thì khả năng ung thư di căn và khó điều trị càng cao.
- PSA nadir: Sau khi điều trị, mức thấp nhất tuyệt đối mà PSA giảm xuống được gọi là PSA nadir. Con số này có thể mô tả cả thành công của việc điều trị và nguy cơ tái phát. Nói chung, PSA nadir từ 0,5 ng / ml trở lên có nguy cơ tái phát cao hơn.
- Khoảng thời gian tái phát: PSA bắt đầu tăng càng nhanh sau khi điều trị thì tiên lượng nói chung càng kém.
Nếu PSA đang tăng lên hoặc nếu các triệu chứng xảy ra, các xét nghiệm để tìm tái phát có thể bao gồm:
- Xạ hình xương: Vị trí phổ biến nhất của các đợt tái phát xa của ung thư tuyến tiền liệt là xương.
- CT
- MRI
- Chụp PET Axumin hoặc C-11 choline, có thể được sử dụng để phát hiện sự tái phát của ung thư tuyến tiền liệt trước khi nó được tìm thấy trong các xét nghiệm hình ảnh khác.
Chẩn đoán phân biệt
Tất cả những thông tin này sẽ hữu ích cho bạn nếu bạn có kết quả xét nghiệm sàng lọc dương tính hoặc được chẩn đoán chính thức mắc bệnh ung thư tuyến tiền liệt và cần hiểu rõ hơn về bệnh của mình. Tuy nhiên, điều quan trọng cần biết là một số bệnh lý khác có thể gây ra các triệu chứng tương tự.
Trong khi một số tình trạng này dễ dàng phân biệt với ung thư tuyến tiền liệt, những tình trạng khác lại gây ra nhiều thách thức hơn.
Những tiến bộ trong chụp cộng hưởng từ (MRI) đã cải thiện đáng kể khả năng phân biệt giữa ung thư tuyến tiền liệt và một số bệnh mà trước đây khó phân biệt.
Các điều kiện và nguyên nhân cần được xem xét trong chẩn đoán phân biệt với ung thư tuyến tiền liệt bao gồm:
- Tăng sản tuyến tiền liệt lành tính (BPH), còn gọi là tuyến tiền liệt phì đại, một tình trạng phổ biến được đặc trưng bởi sự phì đại lành tính của tuyến tiền liệt
- Viêm tuyến tiền liệt, một tình trạng liên quan đến viêm tuyến tiền liệt và có thể là cấp tính (trong thời gian ngắn) hoặc mãn tính
- Nhiễm trùng đường tiết niệu (UTIs)
- Viêm niệu đạo, viêm niệu đạo, ống bao quanh tuyến tiền liệt
- Thuốc, chẳng hạn như thuốc lợi tiểu ("thuốc nước") và tiêu thụ caffeine
- Ung thư bàng quang
- Chứng ngưng thở lúc ngủ
- Chia sẻ
- Lật