NộI Dung
- Các triệu chứng ung thư phổi tế bào lớn
- Nguyên nhân
- Chẩn đoán
- Các giai đoạn
- Sự đối xử
- Tiên lượng
- Đương đầu
- Một lời từ rất tốt
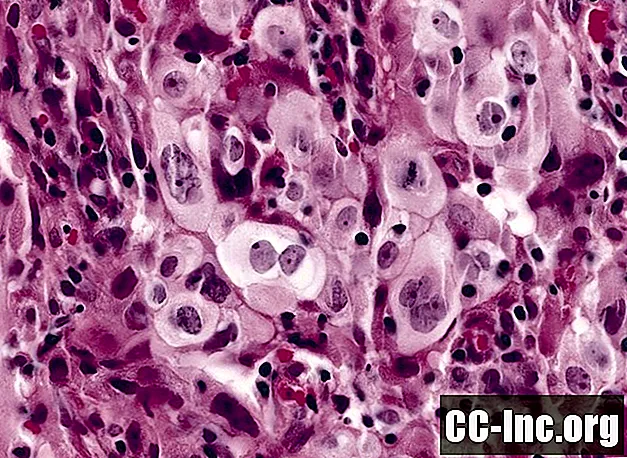
Ung thư phổi không phải tế bào nhỏ chiếm khoảng 85% các loại ung thư phổi, trong đó khoảng 10% là ung thư tế bào lớn. Ung thư phổi tế bào lớn, còn được gọi là ung thư phổi tế bào lớn, được đặt tên như vậy vì kích thước nổi bật của các tế bào ung thư (trái ngược với kích thước khối u, cũng có xu hướng khá lớn).
Các triệu chứng ung thư phổi tế bào lớn
Vì LCLC thường phát triển ở ngoại vi của phổi nên các triệu chứng nổi tiếng của ung thư phổi (chẳng hạn như ho mãn tính và ho ra máu) ít phổ biến hơn cho đến giai đoạn sau của bệnh.
Các triệu chứng ban đầu của LCLC có thể dễ dàng bị bỏ sót và được cho là do các tình trạng ít nghiêm trọng khác, bao gồm cả tuổi tác. Các triệu chứng như vậy bao gồm:
- Mệt mỏi
- Khó thở nhẹ (khó thở)
- Thành tích ở lưng, vai hoặc ngực
LCLC có thể gây ra các triệu chứng khác khi bệnh tiến triển. Vị trí của khối u ở rìa phổi có thể khiến chất lỏng tích tụ trong không gian giữa phổi và thành ngực (khoang màng phổi). Điều này có thể dẫn đến tràn dịch màng phổi, một tình trạng đặc trưng bởi khó thở và khởi phát cơn đau ở ngực hoặc các bên nặng hơn khi hít thở sâu.
LCLC cũng có thể tiết ra các chất giống như hormone kích hoạt một loạt các tình trạng được gọi là hội chứng paraneoplastic. Đây là những rối loạn hiếm gặp trong đó hệ thống miễn dịch phản ứng bất thường với khối u ung thư.
Hội chứng paraneoplastic có thể gây ra các triệu chứng như nói lắp, mất kỹ năng vận động và khó đi bộ hoặc nuốt. Ở nam giới, nó cũng có thể gây ra sự to lên của vú, được gọi là nữ hóa tuyến vú.
Hội chứng ký sinh trùng xảy ra ở 5% đến 10% tất cả các trường hợp ung thư phổi và có thể phát triển trong giai đoạn đầu của bệnh ác tính. Nhận biết các dấu hiệu của hội chứng paraneoplastic có thể giúp chẩn đoán sớm ung thư phổi trong khi bệnh vẫn có khả năng điều trị cao.
Các dấu hiệu và triệu chứng của ung thư phổi không tế bào nhỏNguyên nhân
Các nhà khoa học vẫn chưa chắc chắn nguyên nhân gây ra LCLC. Nghiên cứu cho thấy một số đột biến gen nhất định có thể góp phần vào nguy cơ mắc bệnh, bao gồm đột biến gen RUNX1, ERBB4, BRCA1 và EPHA3.
Các yếu tố nguy cơ khác của LCLA cũng giống như đối với tất cả các dạng ung thư phổi khác. Đứng đầu trong số đó là hút thuốc. Hút thuốc vẫn là yếu tố nguy cơ lớn nhất đối với ung thư phổi nói chung và LCLC không phải là ngoại lệ. Ngay cả khi sống chung với người hút thuốc cũng làm tăng nguy cơ ung thư phổi của người không hút thuốc từ 20% đến 30%.
Tiếp xúc với radon trong nhà là yếu tố nguy cơ thứ hai gây ung thư phổi. Gây ra bởi sự phân hủy của uranium tự nhiên trong đất, radon có thể được tìm thấy ở mức quá cao trong nhiều ngôi nhà.
Mặc dù ung thư phổi tế bào nhỏ thường liên quan đến việc tiếp xúc với radon, radon vẫn có thể góp phần đáng kể vào sự phát triển của LCLC và các loại ung thư phổi không phải tế bào nhỏ khác. Xét nghiệm radon có thể phát hiện ra nó và các dịch vụ giảm thiểu có thể loại bỏ nó.
Các yếu tố nguy cơ gây ung thư phổi không tế bào nhỏChẩn đoán
Ung thư phổi thường được nghi ngờ đầu tiên khi thấy những bất thường trên phim chụp X-quang phổi. Như đã nói, chụp X-quang ngực "bình thường" không thể loại trừ ung thư vì các khối u nhỏ hơn thường bị bỏ sót với loại hình ảnh này.
Nếu có bất kỳ triệu chứng nào của LCLC, nên tiến hành xét nghiệm thêm - ngay cả khi chụp X-quang phổi bình thường. Điều này có thể bao gồm:
- Chụp cắt lớp vi tính (CT) quét, sử dụng nhiều hình ảnh tia X để tạo ra hình ảnh ba chiều
- Chụp cộng hưởng từ (MRI), sử dụng sóng vô tuyến và từ trường mạnh mẽ để tạo ra hình ảnh chi tiết cao của các mô mềm
- Nội soi phế quản, trong đó một ống soi sáng được đưa qua miệng và luồn xuống để hình dung trực tiếp các mô đường thở
- Chụp cắt lớp phát xạ Positron (PET) quét, tìm kiếm những thay đổi chuyển hóa thường xảy ra với sự phát triển của các khối u ác tính
Xét nghiệm máu không được sử dụng để chẩn đoán ung thư phổi.
Nếu phát hiện hình ảnh ban đầu cho thấy ung thư, bác sĩ sẽ yêu cầu sinh thiết phổi để cung cấp bằng chứng chắc chắn về bệnh ác tính. Điều này có thể liên quan đến việc chọc hút bằng kim nhỏ (FNA), trong đó một cây kim được đưa qua thành ngực và vào khối u để lấy ra một mẫu tế bào nhỏ. Sinh thiết cũng có thể được thực hiện trong quá trình nội soi phế quản nếu có dấu hiệu có thể thấy của ung thư đường thở.
Chẩn đoán xác định của LCLC có thể được thực hiện trong phòng thí nghiệm bằng cách kiểm tra các tế bào được sinh thiết dưới kính hiển vi. Với LCLC, các tế bào sẽ được mở rộng và không biệt hóa (có nghĩa là chúng có rất ít hoặc không giống với các tế bào bình thường).
Các tế bào ung thư không biệt hóa như LCLC (còn được gọi là tế bào không sản sinh) có xu hướng phân chia và lây lan nhanh chóng.
Các giai đoạn
Mức độ và mức độ nghiêm trọng của tất cả các bệnh ung thư phổi được chia thành bốn giai đoạn, mỗi giai đoạn thể hiện sự tiến triển của bệnh.
Chúng bao gồm từ giai đoạn 1, trong đó ung thư khu trú trong phổi và chưa lan đến bất kỳ hạch bạch huyết nào, đến giai đoạn 4, trong đó ung thư đã di căn (di căn) đến các bộ phận xa của cơ thể.
Giải thích 4 giai đoạn của ung thư phổiSự đối xử
Tùy thuộc vào giai đoạn ung thư, các lựa chọn điều trị cho LCLC bao gồm phẫu thuật, hóa trị, xạ trị, liệu pháp nhắm mục tiêu, liệu pháp miễn dịch hoặc kết hợp cả hai. Các thử nghiệm lâm sàng cũng có sẵn cho những người có thể không đáp ứng với liệu pháp.
Phẫu thuật
Phẫu thuật ung thư phổi mang lại cơ hội chữa khỏi tốt nhất khi LCLC được phát hiện ở giai đoạn đầu. Các lựa chọn phẫu thuật bao gồm:
- Cắt bỏ nêm, loại bỏ khối u cùng với một phần mô xung quanh
- Cắt bỏ thùy, cắt bỏ một thùy phổi
- Cắt bỏ xương chậu, việc cắt bỏ toàn bộ phổi
Một thủ tục mới hơn, xâm lấn tối thiểu, được gọi là phẫu thuật nội soi lồng ngực có video hỗ trợ (VATS), hiện đã có mặt tại một số trung tâm ung thư. Nó liên quan đến việc tạo một số vết rạch nhỏ trên ngực và sử dụng một máy ảnh nhỏ (ống soi lồng ngực) và các dụng cụ để thực hiện phẫu thuật mà không cần phải cắt bỏ hoặc tách xương sườn.
Hóa trị liệu
Hóa trị có thể được sử dụng riêng hoặc cùng với phẫu thuật. Nó cũng có thể được sử dụng trước khi phẫu thuật để giảm kích thước khối u (hóa trị bổ trợ) hoặc sau khi phẫu thuật để đảm bảo rằng không còn tế bào ung thư (hóa trị bổ trợ).
Tương tự như vậy, hóa trị có thể được sử dụng có hoặc không có xạ trị. Thuốc hóa trị thường được sử dụng để điều trị LCLC bao gồm Altima (pemetrexed) và Platinol (cisplatin).
Liệu pháp nhắm mục tiêu
Liệu pháp nhắm mục tiêu là các loại thuốc được thiết kế để tấn công các tế bào ung thư và để lại phần lớn các tế bào bình thường không bị ảnh hưởng. Do đó, các tác dụng phụ có xu hướng ít nghiêm trọng hơn so với các loại thuốc hóa trị.
Hồ sơ phân tử, xác định các đột biến DNA cụ thể trong các tế bào khối u, có thể xác định xem một người có một đột biến có thể điều trị được hay không và là ứng cử viên cho liệu pháp.
Việc lập hồ sơ phân tử được khuyến nghị cho tất cả mọi người bị ung thư phổi không phải tế bào nhỏ tiến triển, bao gồm cả LCLC. Khi phát hiện ra một đột biến có thể điều trị được, thì rất có thể một loại thuốc nhắm mục tiêu sẽ có thể kiểm soát khối u trong một khoảng thời gian.
Mặc dù các loại thuốc nhắm mục tiêu không chữa khỏi ung thư phổi, nhưng chúng có thể kiểm soát bệnh ác tính cho đến khi tình trạng kháng thuốc phát triển và thuốc không còn tác dụng.Khi điều đó xảy ra, có những loại thuốc thế hệ thứ hai và trong một số trường hợp có thể sử dụng thuốc thế hệ thứ ba.
Vai trò của đột biến EGFR trong ung thư phổiXạ trị
Xạ trị có thể được sử dụng theo một số cách khác nhau với bệnh ung thư phổi. Nó có thể được sử dụng trước khi phẫu thuật để giảm kích thước của khối u và sau khi phẫu thuật để loại bỏ bất kỳ tế bào ung thư nào còn sót lại.
Với các bệnh ung thư nhỏ, bức xạ có thể được sử dụng một mình bằng cách sử dụng một dạng bức xạ chuyên biệt gọi là xạ trị toàn thân lập thể (SBRT). SBRT cung cấp một liều bức xạ rất cao đến một vùng mô cục bộ với mục đích chữa khỏi bệnh ác tính. SBRT cũng có thể được sử dụng để điều trị các di căn biệt lập do ung thư phổi, bao gồm cả những di căn trong não.
Xạ trị cũng có thể được sử dụng như một phương pháp điều trị giảm nhẹ cho những người bị ung thư phổi giai đoạn cuối để kiểm soát các triệu chứng và cải thiện chất lượng cuộc sống.
Liệu pháp miễn dịch
Liệu pháp miễn dịch là một lĩnh vực điều trị ung thư phổi thú vị đã giúp kiểm soát bệnh lâu dài cho một số người, thậm chí cả những người bị ung thư giai đoạn 4. Những loại thuốc này hoạt động bằng cách khai thác hệ thống miễn dịch của chính cơ thể trong cuộc chiến chống lại bệnh ung thư.
Tính đến năm 2020, có năm loại thuốc điều trị miễn dịch được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt để điều trị ung thư phổi:
- Imfinzi (durvalumab): Được chấp thuận cho cả ung thư phổi không tế bào nhỏ tiên tiến và ung thư phổi tế bào nhỏ, bao gồm cả việc sử dụng trong liệu pháp đầu tay
- Keytruda (pembrolizumab): Được chấp thuận cho bệnh ung thư phổi không tế bào nhỏ tiên tiến, bao gồm sử dụng trong liệu pháp đầu tay và cho một số bệnh nhân bị ung thư phổi tế bào nhỏ
- Opdivo (nivolumab): Được chấp thuận cho cả ung thư phổi không phải tế bào nhỏ tiên tiến và ung thư phổi tế bào nhỏ sau khi hóa trị liệu dựa trên bạch kim và ít nhất một dòng điều trị khác đã thất bại
- Tecentriq (atezolizumab): Được chấp thuận cho cả ung thư phổi không tế bào nhỏ tiên tiến và ung thư phổi tế bào nhỏ, bao gồm cả việc sử dụng trong liệu pháp đầu tay
- Tecentriq (atezolizumab): Được chấp thuận sử dụng cùng với Opdivo để điều trị đầu tay (có hoặc không hóa trị) ở những người bị ung thư phổi không tế bào nhỏ tiến triển
Tiên lượng
Giai đoạn ung thư phổi có thể giúp dự đoán kết quả lâu dài của bệnh nhân, được gọi là tiên lượng. Tiên lượng thường được mô tả bằng tỷ lệ sống sót sau 5 năm, ước tính tỷ lệ phần trăm những người sẽ sống sót sau ít nhất năm năm sau khi chẩn đoán.
Bởi vì ung thư không biệt hóa như LCLC có thể hung hãn, tỷ lệ sống sót có xu hướng kém hơn so với một số loại ung thư khác. Như đã nói, các liệu pháp mới hơn đã bắt đầu cải thiện thời gian sống sót ngay cả ở những người mắc bệnh tiến triển.
Theo Hiệp hội Ung thư Hoa Kỳ, và tính đến tháng 1 năm 2020, tỷ lệ sống sót sau 5 năm của những người bị LCLC và các bệnh ung thư phổi không tế bào nhỏ khác như ung thư biểu mô tuyến và ung thư biểu mô tế bào vảy là:
- Bản địa hóa (giai đoạn 1): 61%
- Khu vực (giai đoạn 2 đến 3): 35%
- Xa xôi (giai đoạn 4): 6%
Một biến thể của LCLC, được gọi là ung thư biểu mô nội tiết thần kinh tế bào lớn, thường có tiên lượng kém hơn với thời gian sống trung bình khoảng sáu tháng.
Tầm quan trọng của tiên lượng với ung thưĐương đầu
Chẩn đoán ung thư phổi có thể đáng sợ và khiến bạn cảm thấy rất đơn độc. Cho phép những người thân yêu của bạn hỗ trợ bạn.
Nhiều người không biết phải phản ứng thế nào với một người được chẩn đoán mắc bệnh ung thư. Cho mọi người biết những việc cụ thể mà họ có thể làm có thể giúp giải tỏa lo lắng đó và hỗ trợ thêm cho bạn khi bạn cần.
Bạn có thể đối phó tốt hơn với LCLC bằng cách tìm hiểu càng nhiều càng tốt về căn bệnh này và đặt câu hỏi. Cân nhắc tham gia nhóm hỗ trợ ung thư phổi thông qua trung tâm điều trị của bạn hoặc trực tuyến.
Quan trọng nhất, hãy nhớ rằng bạn là thuyền trưởng của cuộc hành trình này. Bất kể người khác đã trải nghiệm hoặc khuyên bạn điều gì, cuối cùng bạn vẫn biết điều gì là tốt nhất cho mình.
Đối phó và sống tốt với bệnh ung thư phổiMột lời từ rất tốt
Mặc dù những người bị ung thư phổi trong quá khứ có tiên lượng ít hơn thuận lợi, nhưng các phương pháp điều trị và thời gian sống sót đang được cải thiện hàng năm. Do đó, điều quan trọng là nhóm ung thư của bạn luôn cập nhật những nghiên cứu mới nhất. Với khoa học phát triển nhanh chóng, điều này đôi khi có thể khó khăn.
Nếu bạn không chắc chắn về một kế hoạch điều trị được đề xuất, đừng ngần ngại tìm kiếm ý kiến thứ hai, lý tưởng nhất là từ một trung tâm điều trị lớn hơn do Viện Ung thư Quốc gia chỉ định. Đội ngũ bác sĩ ung thư ở đó có thể hiểu biết về những phát triển mới nhất và có thể làm việc với nhóm của bạn để cung cấp cho bạn các phương pháp điều trị hiện tại và hiệu quả nhất.
10 bệnh viện ung thư hàng đầu ở Mỹ