NộI Dung
- Các điểm kiểm tra miễn dịch
- Thuốc ức chế trạm kiểm soát là thuốc giúp tế bào T nhận lệnh hành quân
- Tế bào ung thư có thể cố gắng sản xuất hàng loạt "Cố vấn chống chiến tranh"
- Điều trị nhắm mục tiêu đến PD-1 hoặc PD-L1
Với một lực lượng mạnh mẽ như hệ thống miễn dịch, cần phải có cách khắc phục mọi thứ để các tế bào khỏe mạnh bình thường không bị tấn công do nhầm lẫn. May mắn thay, hệ thống miễn dịch được thiết kế với những kiểm tra an toàn tại chỗ. Tuy nhiên, các tế bào ung thư, đã phát sinh từ các tế bào từng là bình thường, đôi khi có thể sử dụng các biện pháp kiểm tra an toàn này để tránh bị hệ thống miễn dịch tấn công. Những kiểm tra an toàn này (thực sự là những kẽ hở) được gọi một cách khoa học là những điểm kiểm tra miễn dịch, và những loại thuốc thực hiện những điểm kiểm tra này là những chất ức chế điểm kiểm soát.
Các điểm kiểm tra miễn dịch
Cũng giống như các quy trình quan trọng trong kinh doanh và hậu cần, quyết định của cơ thể về việc kích hoạt phản ứng miễn dịch thường đòi hỏi nhiều lần “đăng ký” và “phê duyệt” trước khi các bánh xe được thiết lập chuyển động - mỗi bộ phận có thể có hoặc không có cùng trọng lượng và một bộ phận không nhất thiết phải ra quyết định.
Do đó, một số biện pháp bảo vệ phức tạp giúp giữ cho hệ thống miễn dịch không phản ứng quá mức với một kẻ xâm lược nước ngoài hoặc nhầm thành phần của “bản thân” với một kẻ xâm lược nguy hiểm. Các biện pháp bảo vệ này có thể được sử dụng một cách lén lút bởi các tế bào ung thư để tránh bị phát hiện miễn dịch nhưng chúng cũng có thể được các nhà phát triển thuốc tận dụng để loại bỏ các tế bào ung thư để chúng không còn “vô hình” với hệ thống miễn dịch.
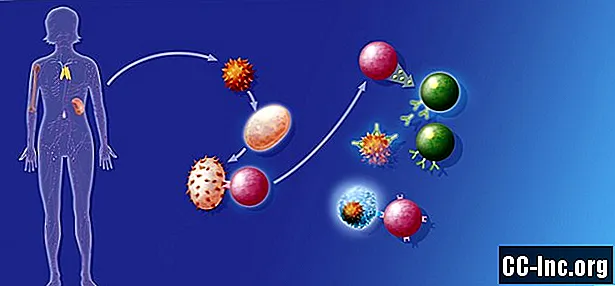
Quyết định kinh doanh sinh học này về việc tạo ra phản ứng miễn dịch đôi khi quan trọng liên quan đến sự phối hợp với “bộ phận tế bào chết” - tức là con đường chết 1 (PD-1) được lập trình điều chỉnh phản ứng viêm trong mô.
Thuốc ức chế trạm kiểm soát là thuốc giúp tế bào T nhận lệnh hành quân
Con đường PD-1 có một "đường truyền trực tiếp" đến các tế bào T, những người lính miễn dịch đi ra ngoài và tiêu diệt các tế bào ung thư; tuy nhiên, còn lâu mới có một điều chắc chắn rằng các binh lính tế bào T sẽ tự tổ chức, hình thành mặt trận và bắt đầu tiêu diệt các tế bào ung thư. Đó là bởi vì các bộ phận khác cũng có đầu vào về tế bào T và các hoạt động của chúng. Có nhiều dấu hiệu phải xảy ra trước khi những người lính nhận lệnh hành quân của họ.
Một trong những thứ quyết định liệu lệnh hành quân có được đưa ra hay không là bộ phận tiếp nhận PD1, nó phục vụ giống như một vị tướng nổi bật trong chuỗi lệnh. Hai "cố vấn" cho vị tướng này khuyên chống lại tuyên chiến với tế bào ung thư là PDL-1 và PDL-2. Các cố vấn chống chiến tranh này, PDL-1 và PDL-2, thực chất là các phân tử liên kết với các thụ thể PD1 trên tế bào T. Khi chúng liên kết, chúng ra lệnh cho các tế bào T đứng yên, rằng chúng không có mệnh lệnh hành quân chống lại bệnh ung thư.
Tế bào ung thư có thể cố gắng sản xuất hàng loạt "Cố vấn chống chiến tranh"
Đôi khi các tế bào ung thư tạo ra rất nhiều cố vấn chống chiến tranh, vì lợi ích riêng của chúng. Một hoặc cả hai PD-L1 và PD-L2, trên các tế bào trong mô, bao gồm cả tế bào ung thư, có thể liên kết với các thụ thể PD1 trên tế bào T và ức chế chức năng của chúng.
Việc ngăn chặn sự tương tác này giữa PD-1 trên tế bào T và hai người chơi của nó, nằm trên bề mặt của các tế bào khác, có thể dẫn đến việc kích hoạt tế bào T mạnh hơn và một loạt các sự kiện dẫn đến phản ứng viêm nhanh chóng.
Điều trị nhắm mục tiêu đến PD-1 hoặc PD-L1
Một số tế bào ung thư sản xuất một lượng lớn PD-L1, giúp chúng thoát khỏi sự tấn công của hệ miễn dịch.
Các nhà nghiên cứu phát triển thuốc có thể tạo ra các phương pháp điều trị kháng thể đơn dòng nhắm mục tiêu đến thụ thể PD-1 (chung) hoặc phối tử PD-L1 (cố vấn chống chiến tranh) để tăng cường phản ứng miễn dịch chống lại các tế bào ung thư và chúng đã được sử dụng trong điều trị một số bệnh ung thư.
Lúc đầu, thành công được nhìn thấy với các khối u rắn, nhưng bây giờ các mục tiêu này đang được khám phá cho các bệnh ung thư huyết học, hoặc ung thư máu, chẳng hạn như bệnh bạch cầu, ung thư hạch và u tủy. Trong ung thư hạch Hodgkin cổ điển, có sự gia tăng sản xuất phối tử PD-1 (PD-L1 / 2) trong các tế bào ung thư, do đó có sự lạc quan về tính dễ bị tổn thương của u lympho Hodgkin đối với sự phong tỏa PD-1.
Vì các liệu pháp này tăng cường hệ thống miễn dịch bằng cách loại bỏ một số lỗ hổng an toàn của nó, nên có lo ngại rằng điều này có thể dẫn đến tổn thương các tế bào khỏe mạnh và các tác dụng phụ liên quan ở một số người. Các tác dụng phụ thường liên quan đến kháng thể ngăn chặn PD-1 bao gồm ngứa, phát ban và tiêu chảy. Ít thường xuyên hơn, chúng có thể gây ra các vấn đề nghiêm trọng hơn ở phổi, ruột, gan, thận, các tuyến sản xuất hormone hoặc các cơ quan khác.
Nhiều phương pháp điều trị khác nhắm vào PD-1 hoặc PD-L1 hiện cũng đang được thử nghiệm trong các thử nghiệm lâm sàng, cả một mình và kết hợp với các loại thuốc khác. Cho đến nay, chỉ có một số phương pháp điều trị này được FDA chấp thuận sử dụng cho bệnh ung thư, nhưng nhiều phương pháp khác hiện đang được nghiên cứu trong các thử nghiệm lâm sàng. Khi nghiên cứu tiếp tục, chúng ta sẽ hiểu rõ hơn về hệ thống và cách giành quyền kiểm soát nó.