NộI Dung
Theo Mạng lưới Chia sẻ Nội tạng Hoa Kỳ (UNOS), từ ngày 1 tháng 1 năm 1988 đến ngày 30 tháng 6 năm 2016, ước tính có khoảng 669.556 nội tạng được cấy ghép tại Hoa Kỳ. Mặc dù những con số này rất ấn tượng, đơn giản là không có đủ nội tạng cho những người cần chúng. Hiện có 120.139 người đang cần được ghép tạng để cứu sống.Dưới đây là sáu ca cấy ghép đơn tạng phổ biến nhất theo thứ tự tần suất giảm dần. Việc cấy ghép một bộ phận được chỉ định vì những người nhận tạng thường nhận nhiều cơ quan cùng một lúc. Ví dụ, số ca ghép thận / tụy (21.727) trong thời gian nói trên lớn hơn số ca ghép tụy đơn thuần (8.235).
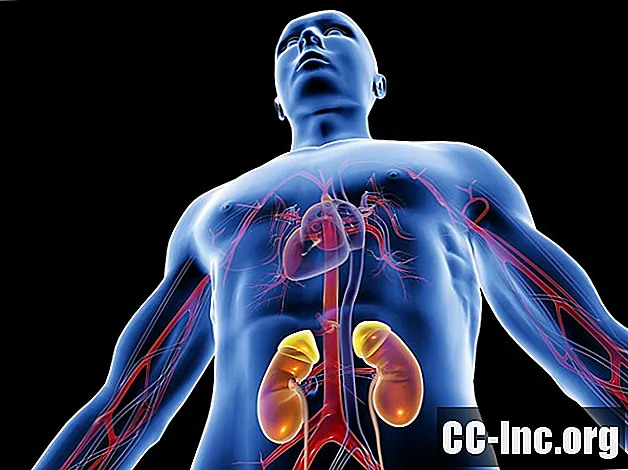
Thận
Số ca ghép thận từ ngày 1 tháng 1 năm 1988 đến ngày 30 tháng 6 năm 2016, là395,510
Thận là cơ quan được cấy ghép phổ biến nhất. Trong năm 2011, có 11.835 ca ghép thận từ người hiến tặng đã qua đời và 5772 ca ghép thận từ người hiến tặng còn sống.
Ghép thận được sử dụng để điều trị những người bị bệnh thận giai đoạn cuối, hoặc suy thận. Thông thường, suy thận như vậy là do bệnh tiểu đường hoặc tăng huyết áp nặng. Phần lớn, ghép thận thành công hơn lọc máu và cải thiện lối sống cũng như tăng tuổi thọ ở mức độ cao hơn so với lọc máu.
Vào những năm 1960, loại thuốc ức chế miễn dịch duy nhất mà chúng ta có để chống lại sự đào thải của các cơ quan là azathioprine và prednisone. Bởi vì chúng tôi có ít thuốc ức chế miễn dịch hơn trong những năm đầu ghép tạng này, nên thận được mua từ những người hiến tặng còn sống có nhiều khả năng lấy hơn thận được mua từ những người đã chết.
Ngày nay, chúng ta có nhiều loại thuốc để giúp ức chế phản ứng miễn dịch ở những người được ghép thận. Cụ thể, những loại thuốc này ngăn chặn nhiều phản ứng miễn dịch, bao gồm cả những phản ứng do vi khuẩn, nấm và khối u ác tính gây ra.
Tác nhân được sử dụng để ngăn chặn sự từ chối được phân loại rộng rãi là tác nhân cảm ứng hoặc là đại lý bảo trì. Các chất cảm ứng làm giảm nguy cơ thải ghép cấp tính và được đưa ra tại thời điểm cấy ghép. Ở những người nhận thận, các tác nhân cảm ứng này bao gồm các kháng thể loại bỏ việc sử dụng steroid hoặc chất ức chế calcineurin (cyclosporin và tacrolimus) và các độc tính liên quan của chúng.
Điều trị duy trì giúp ngăn ngừa đào thải cấp tính và mất thận. Thông thường, bệnh nhân nhận được liệu pháp sau: prednisone (steroid), chất ức chế calcineurin và chất chống chuyển hóa (nghĩ azithioprine hoặc phổ biến hơn là mycophenolate mofetil). Điều trị duy trì được điều chỉnh theo thời gian.
Nhờ những cải tiến trong phương pháp điều trị ức chế miễn dịch, việc mất thận ghép do thải ghép cấp tính là không phổ biến. Tính đến tháng 12 năm 2012, số người nhận thận còn sống sau 5 năm, hay tỷ lệ sống sót sau 5 năm, là 83,4% đối với thận được mua từ người hiến đã qua đời và 92% đối với thận được mua từ người hiến còn sống.
Tuy nhiên, theo thời gian, chức năng của thận được ghép sẽ bị ảnh hưởng bởi một quá trình mãn tính chưa được hiểu rõ, bao gồm xơ hóa mô kẽ, teo ống thận, bệnh mạch máu và bệnh cầu thận. Như vậy, tuổi thọ trung bình của những người nhận thận từ người hiến còn sống là 20 năm và tuổi thọ trung bình của người nhận thận từ người hiến là 14 năm.
Những người hiến tặng tình nguyện còn sống phải được xóa mọi tình trạng y tế nghiêm trọng và những người hiến tặng đã qua đời không được mắc bất kỳ loại bệnh nào có thể lây sang người nhận, chẳng hạn như HIV, viêm gan hoặc ung thư di căn.
Người hiến được ghép với người nhận bằng cách sử dụng kháng nguyên nhóm máu (nghĩ là nhóm máu) và kháng nguyên của phức hợp gen tương hợp mô chính HLA. Những người nhận thận có loại HLA phù hợp hơn sẽ tốt hơn những người có loại HLA không phù hợp. Thông thường, những người thân cấp một có nhiều khả năng biểu hiện các kháng nguyên ghép HLA phù hợp hơn. Nói cách khác, một người thân cấp một có nhiều khả năng cung cấp một cơ quan còn sống sẽ tốt hơn một quả thận từ một tử thi đã qua đời.
Phẫu thuật ghép thận tương đối không xâm lấn với cơ quan được đặt trên hố bẹn mà không cần phải rạch khoang phúc mạc. Nếu mọi việc suôn sẻ, người nhận thận có thể được xuất viện trong tình trạng tuyệt vời sau năm ngày.
Thận được mua từ những người hiến tặng đã qua đời có thể được giữ trong khoảng 48 giờ trước khi cấy ghép. Thời gian này cho phép nhân viên y tế có đủ thời gian để loại, ghép chéo, chọn và vận chuyển các cơ quan này.
Gan
Số ca ghép gan từ ngày 1 tháng 1 năm 1988 đến ngày 30 tháng 6 năm 2016, là143,856.
Cũng như thận và ghép thận, gan có thể đến từ những người hiến tặng còn sống. Các cơ quan hiến tặng gan cho người chết thường đến từ những người hiến tặng chết não dưới 60 tuổi. Người hiến tặng gan đã chết phải đáp ứng một số tiêu chuẩn nhất định, bao gồm cả gan không bị tổn thương do chấn thương hoặc các bệnh như viêm gan.
Các chuyên gia kết hợp người hiến tặng với người nhận bằng cách sử dụng khả năng tương thích ABO và kích thước của người đó. Điều thú vị là trong trường hợp khẩn cấp, một lá gan có thể được tách ra (tách gan) và cung cấp cho hai người nhận trẻ em. Ngoài ra trong trường hợp khẩn cấp hoặc thiếu hụt nội tạng rõ rệt, có thể sử dụng gan không tương thích với ABO. Không giống như ghép thận, gan không cần phải được kiểm tra tính tương thích với HLA.
Gan là cơ quan nội tạng duy nhất có tiềm năng tái tạo đáng kể. Nói cách khác, gan phát triển trở lại. Tiềm năng tái tạo này là lý do tại sao việc cấy ghép một phần gan là khả thi. Khi một phần hoặc thùy của gan được cấy ghép, nó sẽ tái sinh.
Với ghép gan, thùy phải lớn hơn được ưu tiên hơn thùy trái. Hơn nữa, mặc dù các ca cấy ghép một phần gan được lấy từ những người hiến tặng còn sống được thực hiện, nhưng gan thường được mua từ các xác chết. Trong năm 2012, chỉ có 4% các ca ghép tạng gan (246 ca) được mua từ những người hiến tặng còn sống.
Ghép gan được đưa ra như một phương pháp điều trị khi tất cả các lựa chọn khác đã cạn kiệt. Nó được cung cấp cho những người bị bệnh gan nặng và không thể hồi phục mà không có lựa chọn điều trị y tế hoặc phẫu thuật nào khác. Ví dụ, một người bị xơ gan tiến triển do viêm gan C hoặc nghiện rượu có thể là một ứng cử viên để ghép gan.
Với ghép gan, thời điểm rất quan trọng. Người được cấy ghép phải đủ bệnh để cần cấy ghép nhưng đủ sức khỏe để hồi phục sau phẫu thuật.
Ghép toàn bộ gan, hoặc cấy ghép chính thống, là một phẫu thuật lớn và đầy thách thức về mặt kỹ thuật - đặc biệt ở những người bị tăng áp lực tĩnh mạch cửa trong đó xơ gan là nguyên nhân phổ biến. Sự kết hợp của tăng áp lực tĩnh mạch cửa và rối loạn đông máu, hoặc suy giảm đông máu do suy gan, có thể dẫn đến mất nhiều máu trong quá trình phẫu thuật và yêu cầu truyền sản phẩm máu lớn. Hơn nữa, để cắt bỏ toàn bộ gan và sau đó thay thế nó trước tiên cần phải bóc tách (cắt) và sau đó nối (nối) một số mạch máu quan trọng và các cấu trúc khác, chẳng hạn như tĩnh mạch chủ dưới, tĩnh mạch cửa, động mạch gan và ống mật.
Tim

Số ca cấy ghép tim từ ngày 1 tháng 1 năm 1988 đến ngày 30 tháng 6 năm 2016, là64,085.
Thay thế một trái tim đã từng là điều mà các nhà văn khoa học viễn tưởng mơ ước, nhưng chúng tôi đã làm được. Phải mất hơn 200 năm, những tiến bộ trong hiểu biết của chúng ta về miễn dịch học và những cải tiến trong phẫu thuật cũng như kỹ thuật và công nghệ khâu để mở ra cánh cửa cho việc cấy ghép tim. Năm 1967, ca cấy ghép tim đầu tiên được thực hiện ở Cape Town, Nam Phi, bởi một bác sĩ phẫu thuật tên là Tiến sĩ Christiaan Barnard.
Mặc dù rất ấn tượng về mặt công nghệ, những ca cấy ghép tim sớm không kéo dài thời gian sống sót theo bất kỳ cách nào. Trên thực tế, bệnh nhân của Barnard chỉ sống được 18 ngày sau khi nhận được trái tim mới. Sẽ cần những cải tiến trong các loại thuốc ức chế miễn dịch và đánh máy để cải thiện khả năng sống sót sau phẫu thuật tim.
Theo Bộ Y tế & Dịch vụ Nhân sinh Hoa Kỳ, vào năm 2012, tỷ lệ sống sót sau 5 năm, hay số người vẫn còn sống sau 5 năm ghép tim là 76,8%.
Phổi

Các ca cấy ghép phổi từ ngày 1 tháng 1 năm 1988 đến ngày 30 tháng 6 năm 2016, là32,224.
Kể từ năm 1985, hơn 40.000 ca ghép phổi đã được thực hiện trên toàn thế giới. Ghép phổi được thực hiện ở những người bị bệnh phổi giai đoạn cuối không phải là ung thư (không ác tính). Dưới đây là bốn chỉ định hàng đầu để ghép phổi:
- Bệnh phổi tắc nghẽn mãn tính (COPD)
- Xơ hóa phổi tự phát
- Bệnh xơ nang
- Khí thũng do thiếu alpha-1 antitrypsin
Thông thường, phổi được mua từ những người hiến tặng đã qua đời bị suy não toàn bộ (chết não). Tuy nhiên, từ 15 đến 20 phần trăm những người hiến tặng có phổi phù hợp để cấy ghép.
Đối với hầu hết các loại bệnh cần ghép phổi, có thể cấy ghép một hoặc hai lá phổi. Tuy nhiên, với bệnh xơ nang và các dạng giãn phế quản khác, cần phải cấy ghép cả hai phổi. Việc cấy ghép cả hai phổi được thực hiện để ngăn chặn nhiễm trùng lây lan từ mô phổi bản địa sang mô phổi được cấy ghép. Mặc dù có thể cấy ghép một hoặc hai lá phổi để điều trị hầu hết các loại bệnh, nhưng việc ghép hai phổi thường được ưu tiên hơn cả.
Phổi phải được chia thành ba thùy, và phổi trái được chia thành hai thùy. Việc cấy ghép thùy được lấy từ một người hiến tặng đã được thực hiện trước đây nhưng hiện nay không phổ biến. Thông thường, việc cấy ghép thùy như vậy được thực hiện ở thanh thiếu niên và thanh niên bị xơ nang, những người có khả năng chết trong khi chờ ghép phổi hai bên (hoặc đôi) được lấy từ một người hiến tặng hoặc tử thi đã qua đời.
Thông thường, chất lượng cuộc sống được cải thiện rõ rệt ở những người được ghép phổi. Thời gian thực tế của một người sống với việc cấy ghép thay đổi tùy theo bệnh cần cấy ghép cũng như tuổi của người nhận - với người nhận trẻ hơn sống lâu hơn và quy trình cấy ghép. Nói chung, nhiều người được cấy ghép phổi sống khoảng 10 năm trước khi tình trạng thải ghép mãn tính chắc chắn xảy ra.
Tuyến tụy

Số ca cấy ghép tuyến tụy từ ngày 1 tháng 1 năm 1988 đến ngày 30 tháng 6 năm 2016, là8,235.
Ca cấy ghép tuyến tụy đầu tiên được thực hiện bởi William Kelly và Richard Lillehei tại Đại học Minnesota vào năm 1966. Kể từ đó, hơn 25.000 ca cấy ghép tuyến tụy đã được thực hiện ở Hoa Kỳ và hơn 35.000 ca trên toàn thế giới. Thông thường, tuyến tụy được mua từ những người hiến tặng đã qua đời; tuy nhiên, mặc dù ít phổ biến hơn, những người hiến tặng còn sống cũng có thể được sử dụng.
Ghép tụy là phương pháp điều trị lâu dài dứt điểm cho những người mắc bệnh đái tháo đường phụ thuộc insulin (đái tháo đường týp 1). Việc cấy ghép như vậy có thể khôi phục cân bằng nội môi và chuyển hóa glucose bình thường cũng như giảm nguy cơ biến chứng lâu dài thứ phát sau bệnh tiểu đường.
Cần lưu ý, cấy ghép tuyến tụy thường được so sánh với cấy ghép tiểu đảo, ít xâm lấn hơn. Tế bào đảo là các cụm tế bào trong tuyến tụy sản xuất ra các hormone, chẳng hạn như insulin và glucagon. Mặc dù cấy ghép trên đảo nhỏ đã được cải thiện đáng kể trong những năm gần đây, nhưng cấy ghép tuyến tụy hoạt động tốt hơn cấy ghép đảo nhỏ. Thay vì các thủ tục cạnh tranh, tốt nhất nên xem cấy ghép tuyến tụy và đảo nhỏ là các thủ tục bổ sung, cả hai đều có thể giúp người nhận có nhu cầu.
Ruột
Số ca cấy ghép ruột từ ngày 1 tháng 1 năm 1988 đến ngày 30 tháng 6 năm 2016, là 2,733.
Cấy ghép ruột là một thủ tục phức tạp. Trong những năm gần đây, thủ thuật này đã trở nên phổ biến trong điều trị hội chứng ruột ngắn, trong đó mọi người không thể hấp thụ đủ nước, calo, protein, chất béo, vitamin, khoáng chất, v.v. Thông thường, những người được cấy ghép ruột bị suy ruột và yêu cầu dinh dưỡng toàn phần qua đường tĩnh mạch (TPN), hoặc dinh dưỡng qua đường tĩnh mạch.
Gần 80 phần trăm những người được ghép ruột đạt được đầy đủ chức năng của mảnh ghép ruột. Các biến chứng liên quan đến thủ thuật này bao gồm nhiễm CMV, thải ghép cấp tính và mãn tính, và bệnh tăng sinh bạch huyết sau cấy ghép.